Duchenne Musküler Distrofi için iyi bir bakım sağlamak olmazsa olmazdır ve bu, multidisipliner bir yaklaşımla gerçekleştirilmelidir. Bu nedenle, çeşitli organizasyonlar, Musküler Distrofi Derneği (MDA), PPMD, TREAT-NMD ve World Duchenne gibi önemli kuruluşlar, uluslararası standartlara uygun olarak hazırlanan ve en son 2025'de güncellenen DMD Aile Rehberi'ni hazırlamışlardır. DMD Dayanışma Platformu bu olarak bu rehberi Türkçe diline çevirdik. DMD Aile Rehberi, değerli ailelere rehberlik etmeyi ve hastalığı anlamayı kolaylaştırmayı amaçlamaktadır.
Duchenne Musküler Distrofi'nin etkilerini en aza indirmek ve yaşam kalitesini artırmak için düzenli doktor takibi ve doğru bakım son derece önemlidir. Doğru bir bakım programıyla, hastalığın ilerlemesi yavaşlatılabilir ve çocuğunuzun yaşam süresi artırılabilir. Bu süreçte bilinçlenmek ve bilgi sahibi olmak, ailelere çocuklarına daha iyi yaşam koşulları sunmalarında yardımcı olacaktır.
>> DMD Aile Rehberi Özet (9 Sayfa)

İÇİNDEKİLER (Tıklayın)
- Giriş
- Rehberi Nasıl Kullanmalıyız?
- Tanıda Bakım
- DMD Tanısı
- Nöromusküler Yönetim
- Kortizon Yönetimi
- Endokrin Yönetimi
- Kemik Sağlığı Yönetimi
- Ortopedi Yönetimi
- Rehabilitasyon Yönetimi
- Göğüs Hastalıkları Tedavisi
- Kalp Hastalıkları (Kardiyak) Tedavisi
- Gastrointestinal Tedavi
- Psikososyal Tedavi
- Cerrahi Değerlendirmeler
- Acil Bakım Konuları
- Bakım Sürecine Geçiş
- Sonuç
1- Giriş
Bu rehber, Duchenne'nin tıbbi yönlerini belirtmekle beraber hastalık sadece tıbbi yönden incelenmemelidir. Temel amaç; tıbbi sorunları en aza indirgeyerek, çocuğunuzun hayata tutunmasını ve aile birliğinin devamlılığının sağlanmasıdır. DMD'li çocukların çoğunun mutlu olduğunu ve ailelerinin ilk tanı şokunu atlattıktan sonra daha iyi olduklarını unutmamak gerekiyor. Elizabeth Wroom, Dünya Duchenne Organizasyonu (UPPMD)
Duchenne Musküler Distrofi (DMD); anlaşılması ve yönetimi zor olan karmaşık bir hastalıktır. Bu hastalık, kimsenin isteyerek içinde bulduğu bir durum değildir. Müsküler Distrofi Derneği (MDA), Aile Müsküler Distrofi Projesi (PPMD), TREAT-NMD ve Dünya Duchenne Organizasyonu birlikleri (UPPMD), tanı alan tüm ailelerin acılarını ve hislerini anlayarak gerektiğinde onlara destekte bulunmaktadırlar. Tanı süreciniz boyunca, size ve ailenize en iyi desteği, bakımı ve kaynakları sunmak bizim için çok önemlidir. Bu amaçla 2025 Duchenne Aile Rehberini geliştirmek için bir çok akademisyen ve kuruluşla beraber çalıştık.
Duchenne, "distrofinopatiler" olarak bilinen kas hastalıkları türünden biridir. Distrofinopatiler, kas proteini olan "distrofin" eksikliğinden kaynaklanır ve semptomlarına göre daha şiddetli seyreden DMD'den daha hafif seyreden BMD'ye uzanan farklı fenotiplerde görülebilir. Bu rehberde basitleştirmek için öncelikli olarak DMD'den bahsetmekteyiz.
DMD Aile Rehberi, DMD tanısı almış hastalara ve erken dönem yürüme ve tanı evresindeki ailelere yönelik olarak hazırlanmıştır. Bu nedenle, rehberde kullanılan "siz" ifadeleri, DMD tanısı alan kişiyi belirtmektedir.
Ek olarak, özelleşmiş bakım alanlarına özgü alt uzmanlık alanları geliştirilmiştir. Bu makaleler, Amerikan Pediatri Akademisi'nin Pediatri Ek Cildinde ve aşağıdaki web sitelerinde yayınlanmıştır.
Duchenne "Bakım Hususlarının" Temeli
DMD Aile Rehberi hazırlanırken yararlanılan kaynaklar.

2- Rehberi Nasıl Kullanmalıyız?
DMD Aile Rehberini iki şekilde kullanabilirsiniz;
- DMD bakımının özelleşmiş prensiplerini inceleyerek
- DMD bakımının genel prensiplerini inceleyerek
Bu bölümde, Tablo 1 dahil olmak üzere Duchenne'nin hastadan hastaya değişkenlik gösterebilecek ilerleyişine odaklanılmıştır. Bu kılavuz, önceden hangi bakım ihtiyaçlarını tahmin edebileceğiniz konusunda genel bir bakış sağlamayı amaçlamaktadır. Ayrıca, sizinle ilgili olan özel bakım yöntemlerini okumak isterseniz, bunları içeren içindekiler tablosunu kullanabilirsiniz.
DMD Bakım Ekibinin Kurulması
Duchenne'nin en iyi şekilde yönetilmesi için, çeşitli uzmanların katılımıyla kapsamlı bir bakım gerekmektedir. Bu multidisipliner yaklaşım, kas hastalıkları uzmanınızın koordinatör doktor olarak liderlik ettiği bir ekibi içermektedir. Çocukluk çağından yetişkinliğe geçtiğinizde, kas hastalıkları doktorunuz da yetişkin doktoru olarak değişecektir, ancak uzman ekibin koordinatör hekiminiz olarak kalacaktır. Bakım koordinatörü, iletişimi ve bakım ihtiyaçlarını koordine etme açısından önemlidir. Bakım, bakım ekibi üyeleri arasında, sizinle ekip arasında ve ekibin bulunduğunuz bölgedeki ilgili doktorlar arasında etkileşimle gerçekleşir. Eğer kas hastalıkları ekibinizde bir bakım koordinatörü yoksa, doktor görüşmeleriniz sırasında herhangi bir endişeniz, sorununuz ya da acil durumunuz olduğunda kiminle iletişime geçeceğinizi öğrenmeniz önemlidir.
DMD Aile Rehberi, kapsamlı bakım süreciyle ilgili size temel bilgileri sağlayacaktır. Kas hastalıkları uzmanınız, Duchenne ile ilgili tüm sorunların farkında olmalı ve temel gerekliliklere uygun bakıma erişebilir durumda olmalıdır. Yaşınız ilerledikçe, tedavinizle ilgili bazı alt uzmanlık alanlarına da ihityaç duyabilirsiniz. DMD Aile Rehberi, Duchenne bakımının farklı alanlarını içermektedir (Şekil 1). Alt uzmanlık alanlarındaki doktorlara her yaşta ve her evrede ihtiyaç duyulmamakla birlikte, gerektiğinde ulaşılabilir olmaları ve bakımın tüm alanlarında destek sunmaları önemlidir.
Siz, bakım ekibinin merkezindesiniz. Sizin ve ailenizin, klinik bakımınızı kişiselleştirecek ve koordine edecek bir sağlık çalışanı tarafından aktif olarak takip edilmesi çok önemlidir.

Duchenne zaman içinde çok yavaş değişikliğe uğrayan bir hastalıktır. Bakım ihtiyaçlarını anlayabilmek amacıyla Duchenne’i birkaç kilit bölüme ayırdık. Bu aşamalar biraz karmaşık görünse de, herhangi bir özel durumda gerekli bakım türünü ve bakım ihtiyaçlarınızı karşılayan ekipten taleplerinizi bahsedilen bu aşamalarda bulabilirsiniz.
1. TANI (bebeklik/çocukluk)
Günümüzde hala, birçok DMD'li çocuk, herhangi bir aile öyküsü olmadıkça ve başka nedenlerle kan testi yapılmadıkça, semptom vermeden önce tanı alamamaktadır. Yürümede gecikme, emekleme veya konuşma ile ilgili semptomlar görülebilir ancak nadirdir ve tanı evresinde tanınmazlar.
Aileler, çocukların gelişimindeki farklılıkları ilk fark eden, ilk soru soran ve gelişimsel gerilikleri açıklamak için daha fazla sorgulayan kişilerdir. Amerikan Pediatri Akademisi, ailelerin çocukların gelişimlerini takip etmeleri, olası gelişimsel gerilikleri izlemeleri ve ilk destek için bakım ekipleriyle birlikte çözümler bulmaları için bir araç geliştirmiştir. Bu araca motordelay.aap.org adresinden ulaşılabilir.
Yeni bir DMD tanısı doğrulandığında, psikososyal ve duygusal destek oldukça önemlidir. DMD tanısı almak çok zordur. Cevaplanmamış o kadar çok soru ve danışacak o kadar az yer/kişi vardır ki, aileler bu durum karşısında kendilerini yalnız ve bunalmış hissederler. İlk destek bakım ekipleri ve kas hastalıkları uzmanları, hastaya ve ailelerine yardım etmek amacıyla ihtiyaç duydukları kaynak, bilgi ve destek sağlanması hususunda, ailelerin aile destek ve bakım birimleri ile bağlantı kurmalarına yardımcı olmaktadır. Amerika'da, DMD tanısının ilk 3 ayında ailelere kaynak olması için PPMD adlı bir websitesi kurulmuştur (ParentProjectMD.org/for-newly-diagnosed). Ayrıca, hem PPMD hem de MDA, DMD'li çocukların kardeşleri ve ailesiyle iletişiminde yararlanabileceği kaynakları sunmaktadır. Bulunduğunuz yerdeki aile destek/savunma gruplarıyla bağlantı kurmak, gerekli kaynaklara ulaşımı kolaylaştıracaktır. Ülkemizde DMD Dayanışma Platformu bu görevi üstlenmiştir.
2. ERKEN YÜRÜME EVRESİ (çocukluk)
Erken yürüme ya da yürüme evresi denilen dönemde, çocuklar DMD’nin klasik işareti kabul edilen belirtileri göstermektedir. Bu işaretler çok detaylı ve ince olabilir ve aşağıdaki durumları içerebilir.
- Baş ve boyun kaldırmada güçlük
- 15 aylıktan önce yürüyememe
- Yürümede, koşmada ve merdiven çıkmada zorluk
- Aksama ve sık düşme
- Atlama ve zıplamada zorluk
- Diğer çocuklarla aynı yaşta konuşmaya başlamama
- Yerden kalkmak ya da ayağa kalmak için yardıma ihtiyaç duyma (Gowers manevrası, Şekil 2)

- Arka bacak kasları normalden daha büyük görünür (psödohipertrofi)
- Bacakları ayırarak yürüme
- Parmak ucunda ve paytak yürüme
- Omurga eğriliği ile birlikte göğüs dışarda yürümek
- Yüksek Kreatin Kinaz düzeyi (CK) (CK ya da CPK olarak bilinen bu enzim, kaslar zarar gördüğünde salınır. CK düzeyine kan testi ile bakılır ve değer 200’den büyük ise DMD tanısı için ileri tetkiklere ihtiyaç duyulur)
- Karaciğer enzimlerinde yükseklik (AST ve ALT denen karaciğer enzimleri kanda yüksek bulunduğunda DMD tanısı için ileri tetkiklere ihtiyaç duyulur. DMD testi tamamlanmadıkça, ileri karaciğer testleri yapılmamalıdır.)
DMD TANISI
PSİKOSOSYAL, ÖĞRENME VE DAVRANIŞ
FİZİKSEL TERAPİ, FİZYOTERAPİ

STEROİDLER
KEMİK SAĞLIĞI ve HORMONLAR
KALP ve GÖĞÜS KASLARI:
3. GEÇ YÜRÜME EVRESİ (ileri çocukluk/ergenlik/genç yetişkinlik)
PSİKOSOSYAL, ÖĞRENME VE DAVRANIŞ
FİZİKSEL TERAPİ / FİZYOTERAPİ
STEROİDLER
KEMİK SAĞLIĞI VE HORMONLAR
KALP ve SOLUNUM KASLARI:
4. ERKEN YÜRÜME KAYBI EVRESİ (ileri çocukluk/ ergenlik/ genç yetişkinlik)
PSİKOSOSYAL, ÖĞRENME VE DAVRANIŞ
FİZİKSEL TERAPİ
STEROİDLER
KEMİK SAĞLIĞI ve HORMONLAR
KALP ve SOLUNUM KASLARI
PALYATİF BAKIM
5. GEÇ YÜRÜME KAYBI EVRESİ (genç yetişkinlik/ yetişkinlik)
FİZİKSEL TERAPİ
STEROİDLER
KEMİK SAĞLIĞI ve HORMONLAR
PALYATİF BAKIM
DMD’Lİ BİR YETİŞKİN OLARAK YAŞAM

3- Tanıda Bakım
Tıbbi bir hastalığın özelleşmiş nedeni "tanı" olarak adlandırılır. Duchenne kas distrofisi (DMD) şüphesi olduğunda kesin bir tanının konulması son derece önemlidir. Bir kişi, sağlık sistemi içinde bir birincil bakım sağlayıcısı (BBS) ile temas kurarak çocuğunun zayıflığı veya gecikmeleri ile ilgili endişelerini paylaşabilir. Birincil bakım sağlayıcıları, pediatri, aile hekimliği, pratisyen hekimlik veya dahili tıp alanlarında uzmanlaşmış doktorlar, pratisyen hemşireler veya doktor asistanları olabilirler.
Bu süreçte yapılan bakımın amacı, mümkün olan en kısa sürede doğru tanının konulmasıdır. Erken tanı, tedavi planının oluşturulmasına, genetik danışmanlık alınmasına ve DMD ile ilgili tüm aile bireylerinin bilgilendirilmesine yardımcı olmaktadır. Bu aşamada uygun bakım, sürekli destek ve eğitim de önemlidir. İdeal olarak, bir kas hastalıkları uzmanı, çocuğu değerlendirerek laboratuvar ve genetik test sonuçlarını doğru bir şekilde yorumlayarak tedaviye başlamak için doğru teşhisi koyabilir (Bkz. Bölüm 4).
ChildMuscleWeakness.org, olası nöromusküler teşhisler ve gelişimsel gecikmeler açısından hastaların değerlendirilmesine yardımcı olan bir web sitesidir. Amerikan Pediatri Akademisi (APA), ebeveynlerin çocuklarının gelişimindeki gecikmeleri ilk fark eden kişiler olduğunu fark etmiştir. APA motor gecikme aracını geliştirmiştir. Bu araç, ebeveynlere çocuklarının gelişimini izleme, gelişim gecikmelerini değerlendirme ve ne zaman endişelenmeleri gerektiğini bilmelerine yardımcı olmaktadır. Bu araca www.HealthyChildren.org/MotorDelay web sitesinden ulaşılabilir.
Tanı konulurken, çocukların DMD hakkında bilgi sahibi olan bir kas hastalıkları uzmanı tarafından değerlendirilmeleri son derece önemlidir. DMD bakımı sunan merkezler aşağıdaki web sitelerinde listelenmiştir:
- Amerika’daki MDA Bakım Merkezleri: www.mda.org/services/your-mda-care-center
- Amerika’daki PPMD Sertifikalı DMD Bakım Merkezleri: www.ParentProjectMD.org/CareCenters
- TREAT-NMD: http://www.treat-nmd.org
- Dünya DMD Organizasyonu (UPPMD): http://worldduchenne.org
Türkiye'de ise DMD Dayanışma Platformu web sitesi dmd.arti.net'ten bu merkezlere ulaşılabilir
Bu dönemde, DMD hastalarına yardımcı olan bir hastalık organizasyonu ile iletişime geçerek de destek alabilirsiniz. Türkiye'de hasta organizasyonlarını DMD Dayanışma Platformu yürütmektedir.
DMD’DEN NE ZAMAN ŞÜPHELENMELİYİZ
DMD'den şüphelenmek için aşağıdaki belirtilerden herhangi biri görüldüğünde (ailede DMD geçmişi olmasa bile) dikkatli olunmalıdır:
- Gelişimsel ve/veya konuşma geriliği
- Gowers manevrasının da görüldüğü kas fonksiyonuyla ilgili problemler, klasik DMD işareti olabilir
- Genişlemiş alt arka bacak kası (yalancı hipertrofi)
- Kan testinde yüksek CK düzeyi ve/veya transaminazlarda veya karaciğerde AST/ALT enzimlerinde artış (ALT enzimi kaslarda AST'ye oranla daha fazla olduğu için genelde ALT, AST'den daha yüksek olur.)
- Farklı durumlardan şüphelenilse bile, aşağıdaki tablodan DMD teşhisinde atılan adımları takip edebilirsiniz.
DMD'den şüphelenildiğinde;


BAKIM EKİBİNİZDE BİRİNCİL BAKIM SAĞLAYICININ ROLÜ
- Akut ve kronik tıbbi konular için ilk adım bakımı
- Yaşın ve gelişimin her aşamasında gelişimsel olarak uygun bakım
- Uygun uzmanlarla bakımın koordinasyonu
- Yıllık işitme ve görme fonksiyon testi
- Duygudurum bozuklukları, madde bağımlılığı ve diğer zihinsel sağlık sorunları için yıllık tarama
- Yıllık grip aşılarını da içerecek şekilde tüm aşıların güncellenmesi (canlı virüs burun aşısından ziyade grip aşısı verilmelidir)
- Yüksek tansiyon ve yüksek kolesterol düzeyleri gibi kardiyovasküler risk faktörleri için yıllık tarama
4- DMD Tanısı
DMD’YE NEDEN OLAN NEDİR?
DMD TANISI KOYMAK İÇİN YAPILAN TESTLER
1) GENETİK TEST
GENETİK TEST TÜRLERİ
- MLPA Testi: MLPA testi, DMD'deki tüm mutasyonların %70'ini kapsayacak şekilde, delesyon ve duplikasyonları tespit eder.
- Gen Dizileme: MLPA testi sonucu negatifse, gen dizileme testi delesyon ve duplikasyon türü mutasyonları tanımlar (örneğin; anlamsız ve yanlış anlamlı mutasyonlar). Ayrıca gen dizileme testi, MLPA testinin içermediği DMD hastalarının %25-30'unu da kapsar.
2) KAS BİYOPSİSİ

3) DİĞER TESTLER

GENETİK TEYİT NEDEN ÖNEMLİDİR?
GENETİK DANIŞMANLIK VE TAŞIYICILIK TESTİ
- Duchenne Musküler Distrofi (DMD) hastalığının neden olduğu mutasyonlar bazen kendiliğinden ortaya çıkabilir. Bu tür mutasyonlara "spontan mutasyon" denir ve ailede herhangi bir DMD geçmişi bulunmaz. DMD hastalarının yaklaşık %30'unda ailelerinde herhangi bir mutasyon görülmez ve hastalık spontan olarak oluşur.
- Eğer annenin DNA'sında herhangi bir mutasyon bulunursa ve bu mutasyonu çocuğuna aktarırsa, anne taşıyıcı olarak adlandırılır. Taşıyıcı bir annenin her gebelikte, çocuğuna mutasyonu aktarma olasılığı %50'dir. Eğer anne mutasyonlu geni oğluna aktarırsa, oğlu DMD hastası olur. Ancak, geni kızına aktarırsa, kızı taşıyıcı olacaktır. Anne, genetik test yaptırarak mutasyon olduğu durumda, gelecekteki hamilelikler hakkında bilinçli olabilir ve bu sayede kız akrabalarını da taşıyıcılık konusunda bilgilendirebilir.
- Anne taşıyıcı olarak DMD belirtileri de gösteriyorsa, "açıkça taşıyıcı" olarak nitelendirilir. Ancak annenin "açıkça taşıyıcı" olduğunu belirten herhangi bir test yoktur. Bu nedenle genetik danışmanlık, taşıyıcılık durumunun doğru şekilde belirlenmesine yardımcı olur.
- Bir kadın taşıyıcı değilse bile, ufak da olsa gelecekteki gebeliğinde çocuğunun DMD hastası olma olasılığı vardır. DMD'ye neden olan mutasyon, kadının vücut hücrelerinden ziyade yumurta hücrelerinde görülür. Buna "germline mutasyon" denir ve bu durum için herhangi bir kan testi yoktur.
- Taşıyıcı bir annede kalp ve iskelet kası zayıflığı ve fonksiyon bozukluğu görülebilir. Taşıyıcı anneler eğer kalp testleri normalse, her 3-5 yılda bir (ya da kardiyoloğun gerek duyduğu daha sık durumda) kardiyolojiye görünmelidir. Taşıyıcılık durumunu bilmek, uygun tedaviyi belirlemek açısından önemlidir ve genetik danışman, hastaya tüm detayları anlatarak bu süreçte rehberlik edecektir.
KLİNİK DENEME İÇİN UYGUNLUK
>> Klinik Araştırmalara Katılmak İsteyenlere Yol Haritası: Katılım Süreci, Araştırma Türleri, Riskler ve Faydalar
5- Nöromusküler Yönetim
DMD hastalarında kaslarda distrofin proteini olmadığı için, kaslar kademeli olarak zayıflamaktadır. DMD konusunda uzman bir kas hastalıkları (nöromusküler) doktorundan düzenli kontrollerinizi yaptırmanız önemlidir. Kas hastalıkları uzmanı, kas güçsüzlüğünü tespit ederek, sizin ve ailenizin ileriye dönük bakımınızda yardımcı olabilir. Ayrıca kas hastalıkları uzmanınızın kaslarınızın nasıl çalıştığını bilmesi, gerekli tedavilere erken başlanabilmesi açısından önemlidir.
Kas Hastalıkları Değerlendirilmesi
Kas hastalıkları uzmanınızdan her 6 ayda bir randevu almalısınız ve her 4 ayda 1 de fizik tedavi uzmanınıza danışmalısınız. Yeni tedaviler veya mevcut tedavilerin uygunluğu konusunda karar verebilmek ve problemleri tahmin ederek önlemek önemlidir.
Hastalığın ilerlemesini değerlendirmek için yapılacak testler klinikten kliniğe değişkenlik gösterebilir. Değerlendirme yaptırırken aynı testleri kullanmanız durumunda testlerinizdeki değişiklikleri tespit etmeniz kolaylaşacaktır. Düzenli değerlendirmelerde hastalığın ilerlemesini izleyen ve müdahalelerin gerekli olup olmadığını değerlendiren testler olmalıdır. Bu testler aşağıdaki şekilde sıralanmıştır:
1- Güç
İskelet kası kuvveti, belirli kasların ürettiği kuvvetin değişip değişmediğini görmek için çeşitli şekillerde ölçülebilir.
2- Eklem Hareket Aralığı
Eklem hareket aralığı değerlendirmesi, kas kasılması ya da eklem gerilmesinin gelişiminin takibi veya gerilemelerin izlenmesi ve gerekli müdahalelerin belirlenmesi için önemlidir.
3- Zamanlı Testler
Birçok klinik, yerden kalkma, belli bir mesafe yürüme ve birkaç basamak tırmanma gibi aktivitelerin testlerini uygulamaktadır.
4- Motor Fonksiyon Ölçekleri
Motor fonksiyon değerlendirmesinde kullanılan çok sayıda farklı ölçek vardır ancak kliniğiniz sizi her değerlendirdiğinde bu ölçekler rutin olarak kullanılır. Farklı zamanlarda farklı ölçekler değerlendirilir.
5- Günlük Yaşam Aktiviteleri
Yaşamsal aktivitelerinizin değerlendirmesi için bağımsız olarak hareketlerinize destek gerekip gerekmediği konusunda yardımcı olacaktır.
İSKELET KASI İLAÇ TEDAVİSİ
DMD tedavisinde birçok farklı alanda çalışmalar yapılmaktadır. Güncellenen bakım hususları, sadece kanıtlanmış tedavileri önermektedir. Yapılan çalışmalar sonucunda tedavi yöntemleri kanıtlanırsa önerilecek tedavi yöntemleri de değişecektir. Bu kılavuzlar, yeni tedaviler ortaya çıktıkça gözden geçirilecek ve güncellenecektir. (Güncel tedavilerden haberdar olmak için düzenli aralıklar ile dmd.arti.net'i takip edebilirsiniz.)
Şu anda tedavi seçenekleri sınırlı olmasına rağmen gelecekte daha fazla tedavi seçeneği sunulacaktır. Şu anda DMD tedavisi için uygulanan tek ilaç steroidlerdir. Steroidler, uzmanların tedavisinin etkinliği konusunda hemfikirdir. Steroidler, Bölüm 6’da detaylı olarak incelenmiştir. Kalp sorunları gibi DMD hastalığının diğer özelleşmiş semptomları daha sonraki bölümlerde tartışılacaktır.
6- Steroid (Kortizon) Yönetimi
Steroidler veya kortikosteroidler, birçok hastalığın tedavisinde kullanılan ilaçlardır. Steroidlerin DMD hastalarında yararlı etkileri olduğu gibi potansiyel yan etkileri de olabileceği göz önünde bulundurulmalıdır. Steroid kullanımı DMD hastaları için oldukça önemlidir ve hastanın fiziksel durumu düşmeden önce başlanması gerekebilir.
Steroidler, DMD hastalarında kas zayıflığı ve fonksiyon kaybını yavaşlatmaya yardımcı olabilir. Ayrıca, kalp ve solunum sistemi gibi diğer organların fonksiyonlarını da iyileştirebilir. Ancak, steroidlerin uzun süreli kullanımı bazı yan etkilerle ilişkilendirilmiştir. Bu yan etkiler arasında kilo artışı, yüzde şişkinlik (yüz şişmesi), kemik yoğunluğunda azalma, cilt problemleri, yüksek tansiyon ve şeker düzeylerinde artış sayılabilir.
Steroidlerin kullanımına başlamadan önce, DMD hastasının durumu değerlendirilmeli ve uzman tarafından tedavi planı oluşturulmalıdır. Hastanın genel sağlık durumu ve potansiyel yan etkiler göz önünde bulundurularak uygun dozaj belirlenmelidir. Steroid kullanımı sırasında hastanın düzenli olarak takip edilmesi ve yan etkilerin izlenmesi önemlidir.
Hasta ve aile, steroid tedavisi hakkında doktorlarından gerekli bilgileri almalı ve tedavinin potansiyel yararları ile yan etkilerini anlamalıdır. Steroidlerin kullanımı, hastanın bireysel durumuna göre belirlenmeli ve düzenli takip altında olmalıdır.
TEMELLER
Steroidler, DMD hastalığında motor fonksiyon kaybını ve kas kuvvet kaybını yavaşlatmaya yardımcı olur. Kortikosteroidler, sporcular tarafından yanlış kullanılan anabolik steroidlerden farklıdır. DMD'de steroid tedavisinin amacı, kas gücünü ve fonksiyonunu korumak, daha uzun süre yürüyebilmenize, üst ekstremite ve solunum fonksiyonlarınızı korumanıza ve skolyoz gibi durumların cerrahi müdahale gerektirmeden tedavi edilmesine yardımcı olmaktır.
- Steroidlerin kullanımına karar vermek için hastanın durumu değerlendirilir ve en uygun zaman, fiziksel düşüş yaşanmadan önceki dönemdir.
- Steroid tedavisine başlamadan önce, ulusal aşı takvimi takip edilmeli ve suçiçeği bağışıklığı sağlanmalıdır. Aşı önerileri için Amerika'da CDC'nin ilgili websitesini (www.parentprojectmd.org/vaccinations) ziyaret edebilirsiniz. Ülkenizdeki yerel sağlık birimlerinden de aşılama konusunda öneriler alabilirsiniz.
- Steroidin yan etkilerini fark etmek ve önlemek önemlidir. Steroid tedavisine başlandığında hastalar ve aileleri, olası yan etkileri doktorları ile tartışmalı ve takip edilmelidir. Yan etkilerin erken fark edilmesi ve tedavi edilmesi, hastanın sağlığı ve tedavi süreci açısından önemlidir. Steroid tedavisi sürecinde hastanın düzenli kontrolleri ve takibi yapılarak yan etkilerin önlenmesi ve yönetilmesi sağlanmalıdır.
FARKLI STEROİD DOZ AYARLAMALARI
Kas hastalıkları uzmanları farklı steroid dozlarını reçete edebilir. Bu rehber, düzenli fonksiyon ve yan etki değerlendirmelerine dayanarak steroidleri etkin ve güvenli bir şekilde kullanmak için açıklayıcı bir yöntem bulmaya çalışmaktadır. Steroid tedavisinin etkinliği ve yan etkilerin yönetimi için hastaların düzenli takibi ve değerlendirmesi önemlidir.
Doktorlar, hastanın durumuna göre uygun dozu ve tedavi süresini belirlemek için bireysel olarak değerlendirme yapar. Bu sayede hastanın tedavi süreci en uygun şekilde yönetilir ve olası yan etkiler minimize edilir. Tedavi sürecinde hastanın durumu düzenli olarak gözlenir ve gerekirse tedavi planında değişiklik yapılır. Bu şekilde steroidlerin en iyi şekilde kullanılması ve hastanın sağlık durumunun korunması hedeflenir.
- Prednizon ve Deflazakort (Amerika'da Emflaza olarak satılıyor) esas olarak Duchenne kas distrofisinde kullanılan iki farklı steroid türüdür. Bu iki ilacın çalışma şekli birbirine benzerdir. Ayrıca bu ilaçların faydalarının daha iyi anlaşılması için klinik çalışmaların devam etmesi önemlidir.
- Hangi steroidün kullanılacağı, doktorunuzun tercihine, ailenizin tercihine, ülkenizde hangi steroidin mevcut olduğuna ve steroidlerin maliyetine bağlı olacaktır. Prednizon, uygun maliyeti nedeniyle kullanım kolaylığı sağlar. Deflazakort, bazı hastalar tarafından Prednizone tercih edilmesinin nedeni, kilo alma ve davranış problemleri riskinin düşük olmasıdır. Ancak unutulmamalıdır ki deflazakort kullanımında büyüme geriliği ve katarakt oluşumu görülebilir.
STEROİD DOZ AYARLAMASI, YÖNETİMİ ve YAN ETKİLERİ

ADRENAL YETMEZLİK VE KRİZ
DİĞER İLAÇLAR ve GIDA TAKVİYELERİ
DİĞER İLAÇLAR ve GIDA TAKVİYELERİ DMD’DE KULLANIM İÇİN ONAYLANMAMIŞTIR.
- Anabolik steroid olan oksandrolonun kullanımı önerilmez.
- Botox kullanımı önerilmez.
- Kreatinin düzenli kullanımı için yeterli destekleyici bilgi yoktur. DMD'de kreatininin etkinliğini gösteren rastlantısal kontrollü denemeler belirli bir fayda sağlamamıştır. Eğer bir kişi kreatin kullanıyorsa ve böbrek sorunlarına dair belirtiler varsa, kreatin kullanımı durdurulmalıdır.
- DMD tedavisinde kullanılan koenzim Q10, karnitin, aminoasitler (arginin, glutamin), antienflamatuar/antioksidanlar (balık yağı, E vitamini, yeşil çay özü, pentoksifilin) ve diğer bitkisel kökenli takviyelerin kullanımı hakkında kesin bir öneri yoktur. Uzmanlar, bu takviyelerin kullanımıyla ilgili yeterince kanıtın yayınlanmadığı sonucuna varmışlardır.
Uzmanlar, bu alanlarda ek araştırmalara ihtiyaç olduğunu belirlemişlerdir. Ailelerin, hasta kayıtlara ve klinik denemelere aktif olarak katılım göstermesi desteklenmektedir.
STEROİD YAN ETKİLERİ: ÖNERİLEN TAKİP ve MÜDAHALELER
Uzun vadeli steroid kullanımının en sık görülen yan etkileri aşağıda listelenmiştir. Ancak, yan etkiler kişiden kişiye değişebilir. Steroid kullanımının iyi bir şekilde yönetilebilmesi için olası yan etkiler hakkında bilgi sahibi olmak, önlemek veya azaltmak önemlidir. Eğer yan etkiler yönetilemez veya tolere edilemez düzeydeyse, doz azaltılması düşünülmelidir (Şekil 4). Doz azaltımı da etkili olmazsa, tedaviyi tamamen durdurmak yerine, steroid türünü değiştirerek doz ayarlaması yapmak gerekebilir. Bu tür ayarlamaların mutlaka bir kas hastalıkları uzmanı tarafından yapılması gerekmektedir.
STEROİD YAN ETKİLERİ TABLOSU




7- Endokrin Yönetimi
DMD tedavisinde kullanılan steroidler, birçok hormonu olumsuz etkileyebilir. Bu hormonlar genellikle testosteron ve büyüme hormonunu içerir. Eğer gelişim, ergenlik veya adrenal supresyon (baskılanma) belirtileri görülüyorsa, kas hastalıkları uzmanınız pediatrik endokrinoloji uzmanına görünmenizi önerebilir. Bu uzmanlar, hormon düzeylerini değerlendirerek uygun tedavi yöntemleriyle ilgili tavsiyelerde bulunabilirler.
GELİŞİM ve ERGENLİK
Gelişim ve ergenlik sürecinde kısa boyluluk ve gelişmiş ergenlik gibi durumlar rahatsız edici olabilir. Ancak bu konuda kas hastalıkları doktorunuzla konuşurken kendinizi rahat hissetmelisiniz. Kısa boyluluk başka sağlık sorunlarının da habercisi olabilir ve ayrıca testosteron eksikliği kemik sağlığınızı olumsuz etkileyebilir. Bu nedenle gözetim altında olduğunuz uzman doktorlar, gelişim ve ergenliğinizi yakından takip etmelidirler. Bu şekilde sağlığınızı korumak ve gerektiğinde müdahale etmek için uygun tedavi ve önlemler alınabilir.

BÜYÜME HORMONU TEDAVİSİ
- Büyüme hormonu eksikliği tespit edilen durumlarda, boy uzamasını desteklemek için hormon takviyesi düşünülebilir.
- Duchenne kas distrofisi (DMD) hastalarında büyüme hormonu eksikliği görülmediği sürece, büyüme hormonunun etkinliği ve güvenliği hakkında yeterli kanıt veya literatür bulunmamaktadır.
- Büyüme hormonu kullanımı ile bazı komplikasyonlar ilişkilendirilebilir, örneğin baş ağrısı, beyinde ve gözlerde yüksek basınç (idiyopatik intrakraniyal hipertansiyon), kaymış baş femur epifizleri (ağrıya neden olabilen ve düzeltilmesi için ameliyat gereken) gibi durumlar ortaya çıkabilir ve skolyoz durumu kötüleşebilir. Ayrıca, büyüme hormonu kullanımı diyabet geliştirme riskini de beraberinde getirebilir.
- Büyüme hormonu kullanımının uygun olup olmadığına karar vermek için endokrinoloji uzmanı ile riskleri ve tedavinin yararları hakkında konuşularak bir değerlendirme yapılmalıdır. Bu şekilde kişiye özel bir tedavi planı oluşturulabilir ve en uygun seçenek belirlenebilir.
TESTOSTERON TEDAVİSİ
- Testosteron, kemik sağlığı açısından önemli olduğu kadar psikososyal ve duygusal gelişim açısından da önemlidir.
- Testosteron tedavisine düşük dozlarda başlanmalı ve normal ergenlik sürecini taklit edecek şekilde doz yavaşça arttırılmalıdır.
- Testosteron tedavisi çeşitli formlarda olabilir, örneğin intramusküler enjeksiyonlar, jel veya plaster şeklinde olabilir.
- Endokrinoloji uzmanı, testosteron tedavisine başlamadan önce tedaviye verilecek yanıtları açıklamalıdır. Bu yanıtlar arasında vücut kokusunun gelişimi, yüzde kıllanma, sivilce, büyüme plakalarının kapanması ve libido artışı yer alabilir.
- Tedavinin potansiyel yan etkileri arasında enfeksiyon bölgesinde görülen enfeksiyonlar, alerjik reaksiyonlar, ruh hali değişimleri ve kırmızı kan hücresi sayısında artış bulunmaktadır.
- Tedavi sürecinde vücudunuzun tedaviye nasıl yanıt verdiğini izlemek için, testosteron alırken kan değerlerinizin düzenli olarak kontrol edilmesi gerekebilir.
ADRENALİN KRİZ
Adrenal kriz, böbrek üstü bezlerin stresle (ağır hastalık veya yaralanma gibi) başa çıkmasına yardımcı olan kortizol hormonunu üretmesiyle ilgili bir durumdur. Günlük olarak steroid alındığında, adrenal bezler kortizol üretmeyi durdurur ve pasif hale gelir (adrenal yetmezlik). Steroid kullanımı aniden kesildiğinde, vücut kortizol üretmeye başlamak için haftalar veya aylar sürebilir. Kortizol eksikliği durumunda vücut stresle başa çıkamaz ve bu durum hayati tehlike oluşturan "adrenal kriz"e yol açar.
Adrenal supresyon ve adrenal kriz, uzun süreli steroid kullanımında yaşamı tehdit edebilecek potansiyel durumlardır. Steroidler aniden kesilirse veya herhangi bir hastalık nedeniyle 24 saatten uzun süre alınmazsa adrenal kriz riski ortaya çıkabilir. Kronik olarak günlük steroid kullanan tüm hastalar, kaçırılan dozlar, ciddi travma veya ağır hastalık durumunda ilave veya stres dozu kullanma konusunda bir plana sahip olmalıdır. Adrenal yetmezliği önlemek, tanımak ve yönetmek için steroidlerin stres dozlarını ne zaman ve nasıl kullanacaklarına dair bilgiler, PJ Nicholoff Steroid Protokülü'nde bulunabilir. www.parentprojectmd.org/pj
ADRENAL KRİZİN SEMPTOMLARI
Adrenal krizin belirtilerini ve semptomlarını öğrenmelisiniz.
- Şiddetli yorgunluk
- Baş ağrısı
- Bulantı/kusma
- Düşük kan şekeri
- Düşük kan basıncı
- Baygınlık
8- Kemik Sağlığı (Osteoporozis) Yönetimi
Kemik sağlığı, hem yürüme evresindeki DMD hastaları için hem de yürüyemeyen evresindeki DMD hastaları için önemlidir. Her yaşta olan DMD hastalarının, özellikle steroid kullanıyorsa, kemikleri zayıftır. Steroidler, kemiklerdeki mineral yoğunluğunu azaltarak kırıkların daha sık meydana gelmesine neden olabilir. Ayrıca, kas zayıflığı ve hareketlerde azalma, zayıf kemiklerin belirtileridir.
İkili enerjili X ışını absorbsiyonu (DEXA), invaziv olmayan bir testtir ve uzun kemiklerin (özellikle kol ve bacak) mineral yoğunluğunu ölçer. Kemikler ne kadar zayıf ise kırılmalara o kadar yatkın olurlar ve sağlıksız olarak değerlendirilirler. Genel kemik sağlığı kontrolü için kemik mineral yoğunluğunun ölçülmesi önemlidir. DMD hastaları için, en az 2 ya da 3 yılda bir DEXA ölçümü yapılması önerilir.
Özellikle steroid kullanan DMD hastaları, omurga kompresyon kırıkları için risk altındadır. Omurga kompresyon kırıkları, omurga kemiklerinde küçük kırıkların oluşmasıyla ortaya çıkan ve omurganın şekil bozukluğuna ve kemiklerin birbiriyle üst üste gelmesine neden olan kırıklardır. Bu kırıklar ve sonucunda ortaya çıkan omurga çökmesi ağrıya neden olabilir. Omurga kompresyon kırıkları, sırt ağrısı olmasa bile yandan görüntülenen X-rayde görülebilir. Eğer ağrı varsa, omurga kırıkları bifosfonatlarla tedavi edilebilir. Eğer sırt ağrınız varsa, her 1 ya da 2 yılda bir ya da daha sık yan omurga röntgeni çektirmeniz önerilir.

Kemikler, büyürken sürekli olarak kırılır, kan dolaşımına emilir ve tekrar yapılır. Ancak, steroidler kemik büyümesinin tekrar yapılma aşamasını yavaşlatır. Bifosfonatlar ise kemik yüzeyine bağlanarak, kemik parçalanma ve yeniden emilim sürecini yavaşlatan ve kemiğin daha etkili bir şekilde yapılmasına yardımcı olan ilaçlardır. Bu süreç sayesinde kemikler daha kalın, daha sağlam ve kırılmaya daha az meyilli olurlar. Kemik yoğunluğunda azalma olan DMD hastalarında, özellikle uzun kemik kırıkları veya omurga kompresyon kırıkları belirtileri varsa, bifosfonatların kullanımı değerlendirilebilir.
Not: Bifosfonatlar osteoporoz tedavisinde yaygın olarak kullanılan ilaçlardır ve kemik yoğunluğunun azalmasını yavaşlatarak kırık riskini azaltmaya yardımcı olurlar. Ancak her hasta için uygun tedavi seçenekleri, doktor tarafından dikkatlice değerlendirilmelidir. Hastaların, doktorlarıyla kemik sağlığı ve tedavi seçenekleri hakkında detaylı görüşmeler yapması önemlidir.

9- Ortopedi Yönetimi
Doğru düzende, işlevsel ve motor becerileri mümkün olduğunca uzun süre sürdürmek ve eklem kasılmalarını en aza indirmek, ortopedik bakımın temel amacıdır. Ayakta durma ve yürüme yeteneği, omurganın doğru hizalanmasına ve kemik sağlığının gelişimine katkı sağlar.
KASILMALAR
Kas hastalığı ilerledikçe veya eklem hareketleri zorlaştıkça, eklemlerde kontraktür (kasılma) riski ortaya çıkar. Doğru duruşa sahip olmak, yürüme sırasında, sırtta, ayaklarda ve bileklerde oluşabilecek kontraktürleri önlemeye yardımcı olur. Otururken, vücudun her iki tarafında da dengeli bir ağırlık taşıma pozisyonu önemlidir. Ayaklar ve bacaklar, uygun destek ve doğru pozisyonla dengede tutulmalıdır. Tekerlekli sandalye kullanıyorsanız, omurga ve pelvik bölge simetrisini destekleyen uygun bir oturma düzenlemesi çok önemlidir. Eğer uygunsa, ayakların ve bacakların hizalanmasını korumak için cerrahi bir müdahale düşünülebilir.
SKOLYOZ
Duchenne Musküler Distrofi (DMD) hastalarında kortikosteroid tedavisi görmeyenlerde progresif skolyoz (omurga yan eğriliği) görülme olasılığı %90'dır. Günlük olarak kullanılan steroid tedavisi, skolyozun oluşma riskini azaltır veya başlangıcını geciktirebilir. Doğru duruşa ve vücut konumuna dikkat etmek, skolyozu önlemek için önemlidir. Hayat boyu omurganızın sürekli olarak değerlendirilmesi gereklidir.
UZUN KEMİK KIRIKLARI
Bir bacak kırığı, yürümeye devam etme yeteneğini önemli ölçüde tehdit edebilir. Eğer bacağınız kırılırsa, cerrahi müdahale ile tedavinin uygun olup olmadığını sorgulayın. Cerrahi müdahale, hastaların mümkün olan en kısa sürede ayağa kalkmasına olanak sağlayabilir. Eğer bir kırık yaşarsanız, tedavi kararı verilmeden önce kas hastalıkları uzman ekibinizi bilgilendirdiğinizden emin olun. Kas hastalıkları uzman ekibiniz, hem kırık bakımını hem de kırık sonrası tedavinizi yönetmede size yardımcı olacaktır. >> Duchenne Musküler Distrofi (DMD) ve Kemik Kırıkları: Belirtiler ve Tedavi
YAĞ EMBOLİZMİ SENDROMU (FES)
DMD hastalığında bir risk faktörüdür ve acil bir durumu ifade eder. Yağ embolisi, kemik kırıldıktan sonra veya önemli bir çarpma durumunda, küçük yağ parçalarının kan dolaşımına salınması sonucu ortaya çıkar. Bu küçük yağ parçacıkları (embolizm) kan yoluyla akciğerlere giderek vücudun yeterli miktarda oksijen almasını engelleyebilir. Yağ embolizminin belirtileri arasında kafa karışıklığı, yönelim bozukluğu, kendine yabancılaşma hissi, hızlı nefes alıp verme, hızlı kalp atışı ve/veya nefes darlığı bulunur. Herhangi bir düşme, çarpma veya kırık durumunda, yağ embolizmi belirtilerini gösteriyorsanız, mümkün olan en kısa sürede acil servise gitmelisiniz. Tıbbi personele yağ embolizmi şüphesi olduğunu belirtmek çok önemlidir. Bu bir acil durumdur.

10- Rehabilitasyon Yönetimi
(Fiziksel, mesleki ve konuşma terapisi)
DMD hastaları yaşamları boyunca farklı rehabilitasyon yönetimine erişmeleri gerekmektedir. Rehabilitasyon ekibi; doktorlar, mesleki terapistler, konuşma dili patologları, ortopedistler, ortezistler ve dayanıklı tıbbi ekipman sağlayıcılarından oluşur.
Rehabilitasyon ekibi; size tutarlı bir önleyici bakım sağlamak, DMD'nin yaşamınız ve faaliyetleriniz üzerindeki etkisini en aza indirmek ve yaşam kalitesini optimize etmek için hedeflerinizi ve yaşam tarzınızı düşünmelidir. Rehabilitasyon, poliklinik ve okul ortamında sağlanabilir ve yaşamınız boyunca sürmelidir. En az 4-6 ayda bir rehabilitasyon uzmanı tarafından kontrol edilmelisiniz.
HAREKET, EGZERSİZ VE ESNEME ARALIĞI
- DMD'de eklemlerin sıkılaşma ya da 'büzülme' eğilimine katkıda bulunan birçok faktör vardır: sınırlı kullanım nedeniyle kaslar daha az elastik hale gelir ve eklem çevresinde dengesizlik görülür (biri diğerinden daha güçlü).
- Farklı eklemlerde, hareket ve simetri aralığını korumak, mümkün olan en iyi şekilde işlevi sürdürmeye yardımcı olur, kontraktürlerin gelişmesini önler ve ciltteki basınç problemlerini çözer.
- Aerobik egzersiz veya aktivite önerilir; yüzme, güvenli egzersizlerden biridir. Bazı egzersizler (trambolin veya sıçrama) kaslar için zararlı olabilir. Bu nedenle, tüm egzersizler fizyoterapistiniz ya da fizik tedavi uzmanınız tarafından takip edilmelidir.
- Esneme, fizyoterapist tarafından izlenmeli ve bu egzersiz günlük rutininizin bir parçası olmalıdır.
- Teşhisten itibaren esneme/germe ve desteklemenin amacı, işlevi esnekliği korumak ve konforu korumaktır.

Tüm evredeki DMD hastaları için rehabilitasyon değerlendirmesi ve yorumları
Değerlendirme
Özel ihtiyaçlar ya da bir durum değişikliğinde her 6 ayda bir ya da gerekirse daha sık multidisipliner rehabilitasyon değerlendirmesi yapılmalıdır.
Yorumlama
- Direkt tedavi
- Fizyoterapist, meslek terapistleri ve konuşma terapistleri tarafından uygulanan direkt tedavi; kişisel ihtiyaçlara uygun, hastalığın evresine, tedaviye yanıta ve hayat boyunca sağlanan tolerasyona göre belirlenir.
Kasın sürekli kasılması ve deformasyonunun önlenmesi için haftada 4-6 defa evde esneme hareketleri yapılmalıdır. Düzenli olarak bilek, diz, kalça esneme hareketleri, muayene sonrasında gerekli görülürse el bileği, boyun ve el esneme hareketleri yapılmalıdır.
Kasın sürekli kasılmasına neden olan yapıların esnetilmesi için ortotik müdahale, ortopedik sabitleme, pozisyon alma, planlama ve ekipmanlar kullanılır.
Geceleri AFO kullanımı, erken yaşta başlandığında en iyi tolerans gösterilebilir. Yürüyememe evresinde gün içinde sabit pozisyon için ve gece esneklik için kullanılabilir. Yürüyememe evresinde el bileği ya da el parmak fleksor/ekstensör esnemeleri yapılmalıdır. Yürüme ya da yürüyememe evresinde düzenli hareketler yapılmalı, düzgün pozisyonda ayakta durmak zorlaştığında, kasın sürekli kasılma durumu duruş pozisyonunu önleyici şekilde değilse pasif ya da hareketli ayakta durmaya destek olan ekipmanlar kullanılabilir.
Geç yürüme ya da yürüyememe evresi için kilitli diz eklemli KAFO önerilmektedir. Motorlu ya da manüel tekerlekli sandalyede özel ayarlanmış oturma düzeni ve motorlu tekerlekli sandalye güç oturma desteği (eğim, yükseltilmiş bacak desteği, oturma desteği, ayarlayabilir oturma yüksekliği) kullanılmalıdır.
EGZERSİZ ve AKTİVİTE
Düzenli submaximal, aerobik aktivite ve egzersizler (yüzme ve bisiklet gibi) gerekirse destekli, eksantrik ya da yüksek direnç isteyen egzersizlerden kaçınılmalı, aşırı efordan kaçınılmalı, enerji toplama ve dinlenmeye de vakit ayrılmalıdır. Klinik olarak iyi fonksiyon gösterilse bile, kas hasarı riski ve azalmış kalp ve solunum egzersiz kapasitesine dikkat edilmelidir.
Düşme ve kırılmaların önlenmesi ve yönetimi için çevredeki düşme riski oluşturan maddeler azaltılmalıdır. Fizik tedavi uzmanı, uzun kemiklerin kırıklarında hızlı bir şekilde ortopedik destek sağlar. Destekle ayakta durabilmeyi ve yürümeyi devam ettirmeye yönelik tedaviler de fizik tedavi uzmanı tarafından sağlanır.
Öğrenme, duyusal ve dikkat süreçlerindeki farklılıkların yönetimi için ilgi ve değerlendirmelere bağlı olarak takım ile (sağlık ekibi) işbirliği içinde olunmalıdır.
Yardımcı teknoloji ve ayarlanabilir ekipmanlar kullanılmalı, maddi destek, eğitim, reçete ve muayene ile ilgili eğitim ve planlama yapılmalıdır.
Katılım
Desteklenerek, hayatın her alanına katılım sağlanmalıdır.
Ağrı önlenmesi
Gerektiğinde, hayat boyunca ağrı önlenmesi ve kapsamlı yönetimi
TEKERLEKLİ SANDALYELER, OTURMA YERLERİ VE DİĞER UYGUN EKİPMANLAR
• Yürürken, uzun mesafelerde gücünüzü korumak için tekerlekli sandalye, scooter veya bebek arabası kullanılabilir.
• Uzun dönem tekerlekli sandalye kullanımına ihtiyaç duyduğunuzda, duruşunuzu doğru bir hizada tutan ve vücudunuzun tüm kısımlarını destekleyici özellikte olan bir tekerlekli sandalye kullanmanız önemlidir.
• Yürümedeki zorluklar arttıkça, çok geçmeden elektrikli tekerlekli sandalye önerilmektedir. Buna ek olarak, eğer varsa elektrikli oturma özelliği önerilir.
• Fiziksel ve mesleki terapistler, bağımsızlığınızı korumanıza ve güvenliğinizi arttırmanıza yardımcı olmak amacıyla destekleyici cihazların kullanımının önerilmesinde rol oynamaktadır.
• Bağımsızlığınızı ve keyif aldığınız aktivitelere katılımınızı desteklemeye devam edecek planları önceden düşünmek önemlidir.
AĞRI YÖNETİMİ
Ağrınızın doğru bir şekilde teşhisinin konulup tedavi edilebilmesi için kas hastalıkları doktorunuza bildirmeniz çok önemlidir. Bu durum, her doktor ziyaretinizde incelenmelidir. Maalesef, DMD'de ağrı hakkında çok fazla bilgi yoktur. Daha fazla araştırmaya ihtiyaç vardır. Herhangi bir ağrınız varsa, kas hastalıkları doktorunuzla konuşmalı ve problemi açıklamalısınız.
- Etkili ağrı yönetimi için, kas hastalıkları uzman ekibinizin uygun müdahalelerde bulunabilmesi için ağrının nedenini belirlemek önemlidir.
- Ağrı, duruş problemlerinden ve rahatsızlıklardan kaynaklanabilir. Müdahaleler, uygun ve bireyselleştirilmiş ortezleri (diş telleri), standart ilaç tedavisi (kas gevşeticiler, anti-enflamatuar ilaçlar) yaklaşımlarını ve oturma, yatma ve hareketliliği içermelidir.
- Diğer ilaçlarla (steroidler ve steroid olmayan anti-enflamatuar ilaçlar (NSAID'ler)) ve özellikle kalp ve solunum fonksiyonları ile ilgili yan etkilerle etkileşimler göz önünde bulundurulmalıdır.
- Nadiren, herhangi bir tedavisi olmayan ağrılara cerrahi müdahale uygulanabilir. Sırt ağrısı, özellikle steroid kullanan kişilerde, bifosfonat tedavisine iyi yanıt veren omurga kompresyon kırıklarının bir işareti olabilir.
- Narkotik ağrı kesici ilaçlar, özellikle pulmoner disfonksiyon varsa çok dikkatli kullanılmalıdır. Narkotik ilaçlar, nefes darlığına ya da nefes almanın durmasına neden olabilir.
- Merdiven çıkma, bir yerden bir yere geçme, yeme-içme, tuvalet ve banyo ihtiyaçlarınız için ek desteğe gereksinim duyabilirsiniz.
- Yükseltilmiş yemek tepsileri ve pipetler gibi basit cihazlar da yardımcı olabilir.
- Robotik, Bluetooth ve kızılötesi çevresel faktörler gibi gelişmiş teknolojiler yardımcı olabilir.
- Tecla ev otomasyon cihazları ve Dragon Naturally Speaking gibi gelişmiş yardımcı bilgisayar teknolojileri ve Google Home ve Amazon Echo gibi ses tanıma cihazları, ortamınızı kontrol etmeye ve günlük görevlere yardımcı olabilir.
- Güvende kalmak için her şeyi evinizin içinde ve dışında yapabilmeniz önemlidir. Kazalardan ve bazı potansiyel kemik kırılmalarından kaçınmanıza yardımcı olacak bazı öneriler aşağıdadır.

11- Göğüs Hastalıkları Tedavisi
Duchenne kas hastalığı olan çocuklar, henüz yürüme aşamasındayken solunumda ve öksürmede genel olarak sorun yaşamazlar. Ancak yaşları ilerledikçe solunum kasları zayıflar ve etkili bir şekilde öksürememe nedeniyle akciğer enfeksiyonu riski taşırlar. Bu noktadan sonra, solunumda etkili kaslar da zayıflamaya başlar ve uykuda nefes alıp verme sorunları ortaya çıkar. Eğer hasta, sabah yorgunluğu ve baş ağrısı gibi belirtiler yaşıyorsa, bu durum uykuda solunum problemlerinin habercisi olabilir ve uyku taraması gerektirebilir. Bu gibi durumlarda, kas hastalıkları doktoruna başvurmak önemlidir.
Öksürme gücünde zayıflık meydana gelirse, özellikle hastalık dönemlerinde, destekleyici ekipman kullanmak son derece önemlidir. Uyku taraması, uyku sırasında solunumunuzu değerlendirerek oksijen seviyenizi kontrol etmek için yapılır. Eğer uykuda oksijen seviyesi düşük tespit edilirse, uyku sırasında solunumu düzenlemek amacıyla çift taraflı pozitif hava basıncı cihazı (BI-PAP) kullanmak gerekebilir. Yaş ilerledikçe, sadece uykuda değil aynı zamanda günlük yaşamda da BI-PAP kullanımına ihtiyaç duyulabilir.
Solunumla ilgili planlı ve etkili tedavi yaklaşımı, sorunları önceden tespit etme, önleme ve değerlendirme açısından büyük öneme sahiptir. Solunum problemleri için başvurulacak doktorlar; göğüs hastalıkları doktorları ve özellikle Duchenne kas hastalığı (DMD) olan hastaların solunum değerlendirmelerinde deneyimli solunum terapistleridir. Bu iki doktor grubunun amacı; akciğer genişlemesini sağlamak, akciğer duvarındaki kasların esnekliğini arttırarak akciğer hacminin iyileşmesini sağlamak, etkili hava desteği ile öksürüğü düzeltmek ve gerekirse gece ve gündüz solunum desteği sağlamaktır.
GÖZLEMLEME VE ÖNLEME
- Tanı konulduktan sonra yılda bir kez göğüs hastalıkları doktoruna başvurmak ve en kısa sürede solunum fonksiyonları testini yaptırmak önemlidir. Bu test, hastanın verebildiği en derin nefesi ölçen zorunlu hayati kapasite (FVC) testini içermektedir. Erken dönemde bu testlere başlanması, çocukların solunum aletlerini ve doktorlarını tanımalarına, solunum fonksiyon değerlerini anlamalarına yardımcı olur.
- Hasta desteksiz yürüyememeye başladığında, en azından altı ayda bir solunum değerlendirmesi için plan yapılmalıdır. Bu değerlendirme, zorunlu hayati kapasite (FVC), maksimum soluk alma (MIP: hastanın ne kadar güçlü nefes aldığını ölçen test), nefes vermedeki basınç seviyesi (MEP: hastanın ne kadar güçlü nefes verdiğini ölçen test) ve öksürükteki dalgalanmayı (PCF: öksürmedeki güç) ölçmektedir. Bu ölçümler, göğüs hastalıkları uzmanı ve deneyimli solunum terapisti tarafından değerlendirilmelidir.
- Ayrıca, bu ölçümler puls oksimetreyi (SpO2 - uyanıkken kandaki oksijen miktarının ölçümü) ve varsa soluk sonundaki ya da deri içinden geçen kandaki karbondioksit miktarını (PetCO2/PtcCO2 - uyanıkken kandaki karbondioksit miktarının ölçümü) de içermelidir. Bu ek ölçümler, hastanın solunum durumunu daha kapsamlı bir şekilde değerlendirmeye yardımcı olur.
- Eğer çocuk, rahatsız uyku sendromları nedeniyle sabah baş ağrısıyla uyanıyor ya da gün içinde aşırı yorgunluk hali yaşıyorsa, uyku taraması yapılması önerilir. Bu tarama, çocuğun uyku sırasında nefes alıp vermesini, oksijen seviyesini ve kandaki karbondioksit düzeyini ölçerek uyku problemlerini değerlendirir.
- Zatürre ve şiddetli grip gibi hastalıklardan korunmak için pnömokok aşısının (zatürre aşısı) ve yıllık grip aşılarının düzenli olarak yapılması önemlidir. Bu aşılar, çocuğun bağışıklık sistemini güçlendirerek bu enfeksiyonlara karşı koruma sağlar.
KAS HASTALIKLARI UZMANINA VE GÖĞÜS HASTALIKLARI UZMANINA DANIŞMANIZ GEREKEN DURUMLAR
- Şiddetli olmayan üst solunum yolu enfeksiyonuna bağlı uzun zamandır süren hastalık durumunda,
- Gün içinde herhangi bir neden olmadan uykulu olma ve yorgun hissetme durumunda,
- Kısa nefes almalarda, nefesi yakalayamadığında ya da cümleleri tamamlayamama durumunda,
- Birçok sabah ya da her zaman baş ağrısı hissedildiğinde,
- Uyumada sorun, sürekli uyanma, uyanmada sorun ve kabus görme durumlarında,
- Nefesi yakalamaya çalışırken ya da kalp çarpıntısıyla uyanma durumunda,
- Gün içinde evde ya da okulda dikkat dağınıklığı olduğunda.
Bu belirtiler uyku bozukluklarının veya solunum problemlerinin göstergesi olabilir. Uyku taraması yapılması ve bir doktora başvurulması önemlidir. Uyku taraması, uyku esnasında solunum ve oksijen seviyelerini değerlendirerek uyku problemlerini tespit etmeye yardımcı olacaktır.
MÜDAHALELER
Akciğerlerin uzun süre olabildiğince iyi çalışmasını sağlamak için bazı yollar vardır:
- Akciğerlerin uzun süre olabildiğince iyi çalışmasını sağlamak için derin nefes alıp vererek solunum kaslarını esnetmek ve akciğere giren hava miktarını arttırmak faydalıdır ("akciğer hacminin genişlemesi", akciğer genişlemesi ya da nefesi tutma tekniği).
- Öksürme zayıflamaya başlarsa, manuel ya da mekanik öksürme teknikleri kullanarak hava yolunu temizlemek, mukusu tutmak ve mikropların akciğerden çıkmasına yardımcı olmak önemlidir. Bu aynı zamanda zatürre riskini de azaltır.
- Zamanla, ilk olarak gece boyunca nefes alabilmek için destek gerekebilir (iki taraflı hava yolu basıncıyla oluşan tedavisiz uygulanan gece havalandırma cihazı ya da BI-PAP) ve ardından "Gözlemleme" başlığında belirtilen durumlarda gün içinde de nefes alabilmek için destek gerekebilir (tedavisiz gün içinde kullanılan havalandırma cihazı).
- Destekli hava alma cihazına geçişe alışmak zor olabilir. Maske ve ağızlık gibi farklı tipte ekipmanlar kullanılabilir. Hasta için en uygun ekipmanın seçilmesi önemlidir ve doktorlar çeşitli modeller önerebilir.
- - Hava alma (ventilasyon), cerrahi olarak boğazın bitiminde yer alan soluk borusuna tüp yerleştirilmesiyle de sağlanabilir (trakeostomi tüpü). Bu uygulamaya tedavili hava alma desteği denir ve ne zaman gerektiği hastayla doktoru arasında kararlaştırılır.
- Yukarıdaki önlemler, hastanın akut solunum hastalığından korunmasına ve daha rahat nefes alıp vermesine yardımcı olur.
- Zatürre ve yılda bir defa uygulanan grip aşıları gibi tüm aşıların zamanında takip edilerek uygulanması önemlidir. Duchenne kas hastalığı (DMD) olan hastalar, grip için burun spreyi yerine aşı olmayı tercih etmelidirler.
- Planlanan bir ameliyatın tarihi yaklaştığında, nefes alıp verme uygulamalarına daha fazla özen gösterilmelidir (Bkz. Bölüm 15).
- Eğer bir solunum yolu enfeksiyonu söz konusu ise, manuel ya da mekanik destekli öksürme yanı sıra antibiyotik kullanımı için doktora danışılmalıdır.
- Eğer oksijen desteğine ihtiyaç duyulursa, tıbbi personelin non-invaziv çift taraflı pozitif hava yolu basınç aletini kullanmayı ve aynı zamanda karbondioksit (CO2) seviyesini ölçmeyi bilmesi önemlidir.
12- Kalp Hastalıkları (Kardiyak) Tedavisi
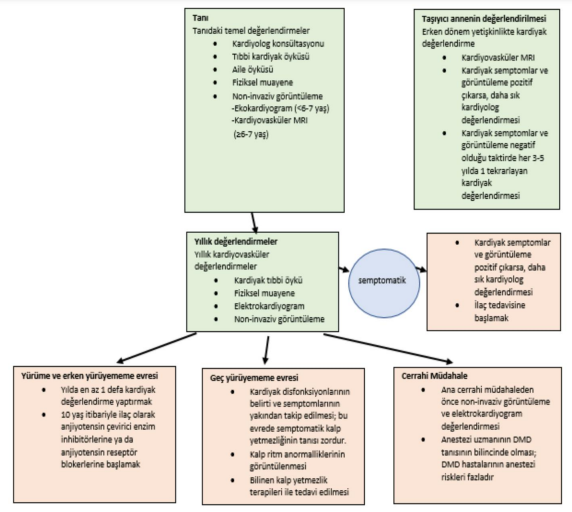
Kalp bir kastır ve DMD hastalığının etkilediği diğer bir kas da kalp kasıdır. Kalp kası hastalığına "kardiyomiyopati" denir. DMD hastalığındaki kardiyomiyopati, kalp kasındaki distrofin proteininin eksikliğinden kaynaklanır. Kardiyomiyopati, kalp fonksiyonlarının azalmasına ve zamanla kalp yetmezliğine neden olur. Kalp yetmezliğinin farklı seviyeleri bulunur ve düzenli kardiyoloji doktoru görüşmeleri ve ilaç kullanımı ile insanlar kalp yetmezliği ile yıllarca yaşayabilirler. DMD hastalığında kalp problemlerinin tedavi amacı, kalp kasındaki değişikliklerin erken teşhis edilerek tedavi edilmesidir. Ne yazık ki, kalp sorunları sessizce ilerler ve belirtiler göstermez. Bu nedenle, tanı alındıktan sonra düzenli olarak kalp doktoruna görünmek çok önemlidir.
İZLEM
- Tanı konulan tarihten itibaren yılda en az 1 defa olacak şekilde ve gerektiğinde daha sık kardiyoloğa görünmelisiniz.
- Kalp fonksiyonlarının değerlendirilmesi için elektrokardiyogram (EKG; kalp atım hızını ölçer ve kalbin elektriksel uyarılarını değerlendirir) ve ekokardiyogram ("eko" denen ve kalp yapısını ve fonksiyonunu gösteren bir görsel) ya da kardiyak MRI'ı (kalp yapısını ve fonksiyonunu tam olarak gösteren şekil ve aynı zamanda kalp kasında herhangi bir yaralanma ve fibrözü de gösterir) yapılmelidir.
- DMD taşıyıcısı kadınlar, kalplerinde herhangi bir sorun yoksa 3-5 yılda bir kalp doktoruna görünmelidirler ve gerektiğinde daha sık kontroller yapılmalıdır. Taşıyıcı kadınlar, aynı zamanda DMD hastalarının sahip olduğu kalp hastalıklarına da sahip olabilirler.
TEDAVİ
- Kalp fonksiyon değerleri azalmışsa (MRI ya da ekokardiyogramda kısalmış fraksiyon ya da azalmış ejeksiyon tespit edilmişse), kalp ilaçlarına başlamak önemlidir. Ayrıca, kardiyak fibrözünun (MRI'da görülen kalp kasındaki yara dokusu) ilk belirtisi tespit edildiğinde de ilaç tedavisine başlanmalıdır.
- Kalp sağlığını korumak için, çocuk 10 yaşına geldiğinde, tüm testler normal olsa bile periyodik kalp sağlığı testleri yapılmalıdır.
- Anjiyotensin dönüştürücü enzim inhibitörleri (ACEi) veya anjiyotensin reseptör blokerleri (ARB), kalp tedavisinin ilk aşamasında düşünülebilir. Bu ilaçlar, kalpten çıkan kalp damarlarını açarak kalbin daha az çaba harcayarak kanı pompalamasına yardımcı olurlar.
- Beta blokerler, kalp atım hızını yavaşlatarak, kalbin kanı daha etkili şekilde doldurup pompalamasını sağlar. Ayrıca, kalp yetmezliğinde kullanılan diüretikler (su hapları), vücuttan suyu atarak kan hacmini azaltır ve bu sayede kalbin daha zorlanmadan kanı pompalamasına yardımcı olurlar.
- EKG' de görülen anormal kalp ritim grafikleri acil olarak araştırılmalı ve tedavi edilmelidir. Bu nedenle daha önceden çekilmiş standart EKG kalp ritim grafiklerinin bir kopyasını saklamak önemlidir, böylece durumun tespiti ve tedavisi kolaylaşır.
- Kalp atım hızı ve ritmindeki değişiklikleri tespit etmek için Holter cihazı kullanılmalıdır. 24 saat veya 48 saat boyunca kullanılan bu cihaz, detaylı bir araştırmaya ve tedaviye ihtiyaç duyulduğu durumlarda oldukça faydalı olacaktır.
- Duchenne Musküler Distrofi (DMD) hastalarında, hızlı kalp atım hızı ve ara sıra gözlenen anormal kalp atımları genellikle normal kabul edilir ve genel olarak zararsızdır. Ancak bu durum, ciddi kalp rahatsızlıkları ile ilişkili olabilir, bu yüzden kardiyoloğa görünmek faydalı olacaktır.
- Eğer şiddetli ve uzun süren bir göğüs ağrınız varsa, bu kalp rahatsızlığının bir belirtisi olabilir. Bu durumda, en kısa sürede acil servise başvurmanız önemlidir.
- Steroid (kortizon) kullanan hastalar, potansiyel kardiyak yan etkiler için, örneğin hipertansiyon (yüksek kan basıncı) ve hiperkolesterolemi (yüksek kolesterol), düzenli olarak takip edilmelidir. Bu durumda, alınan steroid dozu ayarlanabilir veya ileri tedavi gerekebilir.
13- Gastrointestinal Tedavi
(Beslenme, yutkunma ve diğer mide barsak sorunları)
Farklı yaşlarda, Duchenne Musküler Distrofi (DMD) hastalarının çeşitli uzmanlara ihtiyaç duyması gerekebilir. Bu uzmanlar lisanslı diyetetik ve beslenme uzmanı, fizyoterapist, konuşma ve dil patoloğu ve gastroenterologdur. DMD hastalarında görülen mide barsak sorunları şunları içerebilir: normalden kilolu ya da normalden zayıf olma, kronik kabızlık ve yutkunma zorluğu (disfaji) durumları.
BESLENME TEDAVİSİ
Diyetisyen, hastanın boy, yaş ve aktivite seviyesine göre dinlenik haldeki enerji tüketimini hesaplayarak günde alınması gereken kalori miktarını belirler.
Tabii, işte özgün şekilde maddeler halinde yazılmış beslenme tedavisi ile ilgili bilgiler:
- İyi beslenme, beslenme yetersizliğini önlemek ve aşırı kilo alımını engellemek için önemlidir. Beslenme düzeni, Duchenne Musküler Distrofi (DMD) tanısı alındıktan sonra yaşam boyunca düzenli bir şekilde korunmalıdır.
- Yaşa göre kilo veya vücut kitle indeksi (BMI), ulusal oran grafiğine göre %10-%85 arasında tutulmalıdır. (Kaynaklar için ilgili referanslara bakınız.)
- Dengeli ve sağlıklı beslenme, vücudun sağlıklı olması için gerekli olan tüm besinleri içermelidir. "Amerikalılar için Diyet Rehberi"nden veya ülkenizdeki diğer güvenilir kaynaklardan aile bireyleri için iyi dengelenmiş beslenme ile ilgili bilgilere ulaşabilirsiniz.
- Beslenmeye ekstra dikkat edilmesi gereken zamanlar şunlardır: tanı alındığı zaman, steroid tedavisine başlandığı zaman, yürüyememeye başlandığı zaman ve yutkunma problemi yaşamaya başlandığı zaman.
- Beslenme düzeni her yıl değerlendirilmeli ve kalori, protein, sıvı, kalsiyum, D vitamini ve diğer besin maddeleri açısından gözden geçirilmelidir.
- Düzenli sıvı alımı, sıvı kaybını, kabızlığı ve böbrek hastalıklarını önlemek için önemlidir.
- Aşırı kilo alımı durumunda, alınan kalorilerin azaltılması ve fiziksel aktivitenin arttırılması önerilir.
- Yaş ilerledikçe ortaya çıkabilen gastroparezi ya da gecikmiş mide boşaltılması durumu, yemek yedikten sonra karın ağrısı, kusma, bulantı, iştahsızlık ve tekrar tok hissetme gibi belirtilere neden olabilir.
- Beklenmedik kilo kaybı durumunda, kardiyak ya da solunum sistemi gibi diğer sistemlerde komplikasyonlar göz önünde bulundurulmalıdır.
- Yutkunma zorluğu kilo kaybına yol açabilir. Bu nedenle, kilo korunması veya kilo alımı için beslenme planı geliştirmek ve yemek zamanını kolaylaştıracak beslenme değişiklikleri yapmak, ayrıca yutkunma için bir değerlendirmeye ihtiyaç duyulup duyulmadığını belirlemek amacıyla diyetisyen ve dil-konuşma patoloğu ile işbirliği yapmak önemlidir.
YUTKUNMA TEDAVİSİ
Yüz, çene ve boğaz kaslarının zayıflığı, yutkunma problemine (disfaji) ve ilerleyen zamanlarda beslenme sorunlarına neden olabilir. Disfaji, yutkunma kaslarının zayıf hareketleri nedeniyle akciğere besin ve sıvı kaçmasına (aspirasyon) yol açarak zatürre riskini artırabilir. Disfaji genellikle çok yavaş seyirli olduğu için fark edilmesi zor olabilir. Bu nedenle doktora her göründüğünüzde yutkunma sorunu olup olmadığı kontrol edilmelidir.
DİSFAJİ BELİRTİLERİ
- Boğaza yemek takılması hissi
- İstemsiz %10 ya da daha fazla kilo kaybı ya da yetersiz kilo alımı (gelişim çağındaki çocuklar için)
- Yemek zamanının uzun sürmesi (30 dakikadan fazla) ve/veya yemek yerken yorgunluk, salya akması, öksürük ve tıkanmaların görülmesi
- Akciğer fonksiyonlarında açıklanamayan kötüye gitme durumu ya da nedeni belirlenemeyen ateş; sıvıların akciğere kaçmasıyla oluşan zatürre (aspirasyon pnömonisi)nin işareti olabilir.
DİSFAJİ TEDAVİSİ
- Tüm bu belirtiler gözlendiğinde, yutkunma fonksiyonları klinik olarak ya da radyolojik olarak (röntgen) test edilmelidir.
- Yutkunma problemleri ortaya çıktığında, yutkunma fonksiyonlarını iyileştirmek amacıyla konuşma ve dil patoloğu ile iletişime geçerek kişiselleştirilmiş bir tedavi planı oluşturulmalıdır.
- Kilo korunmasında zorluk yaşanıyorsa ve ağız yoluyla sıvı alımında yetersizlik gözlemleniyorsa, gastrik tüp (mide tüpü) yerleştirilmesi düşünülebilir.
- Gastrik tüp (gastrostomi tüpü), yerleştirilmesinin potansiyel riskleri ve faydaları detaylı bir şekilde araştırılmalıdır.
- Gastrik tüp, birçok farklı yöntemle yerleştirilebilir. Yöntemi belirlerken kişisel tercihlerinizin yanı sıra cerrahi ve anestetik riskleri de göz önünde bulundurmanız önemlidir.
- Doğru zamanda yerleştirilen gastrik tüp, kalori kontrolü için yeterli besin alınmasındaki zorluğu ortadan kaldırabilir.
- Eğer yutkunma kaslarınız yeterince güçlüyse, gastrik tüp sahip olmak, istediğiniz yemeği yiyemeyeceğiniz anlamına gelmez. Gastrik tüp sadece beslenmeyi tamamlarken, yeterli kalori ve ihtiyaç duyulan besin maddelerini tüketme stresini ortadan kaldırır.

KONSTİPASYON VE GASTROÖZOFAGEAL REFLÜ HASTALIĞI (GERD)
- Laksatifler ve diğer ilaçlar, kabızlık tedavisinde kullanışlı olabilir. Ancak tüm laksatifler aynı değildir, bu nedenle hangi laksatiflerin hastalar için en uygun olduğunu ve ne kadar süre kullanılması gerektiğini belirlemek için kas hastalıkları doktoruna danışmak önemlidir.
- Her gün yeteri miktarda sıvı alımına dikkat edilmelidir. Sıvı alımı artmamasına rağmen lif alım miktarında artış, semptomları kötüleştirebilir. Bu nedenle, eğer kabızlık varsa, her diyetisyen randevusunda besin ve sıvı alımını kontrol ettirmek önemlidir.
- Gastroözofageal reflü, tipik olarak mide asitlerini baskılayıcı ilaçlarla tedavi edilir. Bu ilaçlar genellikle steroid veya oral bifosfonat alan hastalar için reçete edilir.
- Ağız bakımı, özellikle bifosfonat kullanan hastalar olmak üzere herkes için önemlidir. Ağız bakımı için uzman tavsiyeleri;
- Duchenne Musküler Distrofi (DMD) hastaları, genç yaşlardan itibaren hastalıkla ilgili detaylı bilgi ve deneyime sahip bir diş hekimine görünmelidir. Diş hekimi, yüksek kaliteli tedavi ve ağız sağlığı için çaba göstermeli ve ailenin diğer üyeleri için de kaynak olarak hizmet vermelidir. Diş hekimi, DMD hastalarının diş ve iskelet gelişimindeki özelleşmiş değişimlerin farkında olmalı ve bilgili bir ortodontist ile birlikte çalışmalıdır.
- Ağız ve diş bakımı, iyi ağız ve diş hijyenini sağlamaya dayalı profilaktik (engelleyici ve koruyucu önlemler) önlemleri temel almalıdır.
- Ebeveynlere ve bakıcılara, özellikle DMD hastaları için, başka bir kişinin dişlerini nasıl fırçalayacaklarını öğretmek önemlidir. Ancak büyük dil ve sınırlı ağız açıklığı gibi durumlar nedeniyle diş fırçalama zor olabilir. Bu tür durumlarda, kişiye özgü adapte edilmiş yardımcı ekipman ve teknikler kullanmak önemlidir, özellikle ellerin, kolların, çenenin, ağzın ve boynun kas kuvvetinin azaldığı veya çenede kasılmaların olduğu durumlarda.
- Çene zayıflığı, çiğneme yorgunluğu yaratarak kalori alımında azalmaya neden olabilir. Bu nedenle, uygun beslenme ve kalori alımını desteklemek için diyetisyenle çalışmak önemlidir.
KONUŞMA VE DİL TEDAVİSİ - DETAYLAR
Duchenne Musküler Distrofi (DMD) hastalığında, düşük IQ ve özel öğrenme bozukluklarına ek olarak, fonolojik süreç, kısa dönem sözel hafıza ve dil gelişim problemlerini içeren iyi belgelenmiş konuşma ve dil eksikliği örnekleri bulunmaktadır.
- Konuşma ve dil problemleri tüm DMD hastalarında görülmese de, göz ardı edilmemelidir ve eğer problem yaşanıyorsa tedavi edilmelidir.
- Konuşma ve dil ile ilgili problemlerden şüphelenildiğinde, tedavi ve değerlendirme için konuşma ve dil patoloğuna ya da terapistine başvurulmalıdır.
- Konuşma ve telaffuz ile ilgili kaslar için yapılan egzersizler, dil ve konuşma güçlüğü yaşayan hastalar için uygun ve gereklidir. Ayrıca, ileri yaşta olan bireyler için de bu egzersizler uygulanabilir.
- Solunum desteği alan DMD hastalarıyla konuşma ve anlaşma güçlüğü yaşanıyorsa, ses ve konuşma egzersizleri ile dengeleyici stratejiler uygulamak uygun olacaktır.
- Ses çıkışında veya konuşmada güçlük yaşayan her yaş grubundaki hasta için ses çıkışı iletişim yardımı (VOCA) değerlendirmesi uygun olacaktır.
- Dil ile ilgili yaşanan problemler okulda sorunlara yol açabilir, ancak uygun değerlendirme ve müdahale, zorlukların üstesinden gelmeye yardımcı olacaktır.
14- Psikososyal Tedavi
DMD hastalığı ile yaşamak zor olabilir. Bu yolda, DMD hastası bireye ve ailesine psikososyal ve duygusal destekte bulunmak oldukça önemlidir. Psikososyal sorunlarla hastalık boyunca her an karşılaşılabilir. Aşağıda maddeler halinde belirtilen sorunlardan herhangi birine sahipseniz, kas hastalıkları doktorunuza muhakkak bildiriniz.
- Sosyal etkileşimlerde ve arkadaş edinmede zorluk yaşama (örnek olarak; sosyal yetersizlik, sosyal beceri eksikliği, ilişkilerde geri durma ya da yaşıtlarından izole olma)
- Öğrenme problemleri
- Yoğun ya da daimi üzüntü hali
- Sık sık tartışma ve ani öfke ya da üzüntü kontrolünde zorluk
- Otizm spektrum bozukluğu, dikkat dağınıklığı/hiperaktivite (ADHD) ve obsesif kompulsif bozukluk (takıntı hastalığı, OCD) hastalığını içeren nörogelişimsel ve nörodavranışsal hastalıkların artan riski
- Duygusal uyum problemi, anksiyete ve/veya depresyon
Psikososyal ve duygusal sorunlar, sağlık açısından önemlidir ve göz ardı edilmemelidir. Eğer tanı ile ilgili üzüntü, endişe ya da herhangi bir probleminiz varsa, sorularınızın cevaplarını öğrenmelisiniz. Her görüşmenizde kas hastalıkları doktorunuz size resmi ya da gayri resmi bir dille depresyon ya da anksiyete sorununuzun olup olmadığını sormalı ve eğer böyle bir sorununuz varsa en kısa sürede değerlendirme ve tedavi için sizi yönlendirmelidir. Bu, psikososyal ve duygusal sağlığınızı korumak ve ihtiyaç duyulan desteği almanızı sağlamak açısından oldukça önemlidir. Size ve ailenize uygun tedavi ve destek sağlayarak DMD hastalığıyla başa çıkmanızı kolaylaştırabilir. Unutmayın ki sağlığınızın her yönüyle ilgilenmek, hastalıkla mücadelede başarıya ulaşmanız için önemli bir adımdır.
PSİKOSOSYAL TEDAVİLER (AİLELER İÇİN)
- Soruları cevaplamaya açık ve istekli olan ailelerde, çocukların soru sorması daha rahat olacaktır. Ailelerin, çocukların sorduğu sorulara yaşlarına uygun bir şekilde, karmaşık hale getirmeden ve sadece sordukları soruya cevaben açıklama yapmaları önemlidir. Çocuklarla bu tür bir diyaloğa girmenin ne kadar zor olduğunun farkındayız. Ancak kliniğinizdeki personel ve destek grupları size bilgi, kaynak ve rehberlik konusunda yardımcı olabilir. Kas hastalıkları doktor grubunuz, çocukların iletişime geçtiğini ve bu çabanın takdir edilmesi gerektiğini bilmelidir ve ailelerin çekinmeden daha rahat konuşabilecekleri en uygun sağlık hizmetini almalarına yardımcı olmalıdır.
- Her ne kadar psikososyal ve duygusal destek almak DMD hastaları için zor olsa da hastalık tüm aileyi etkilemektedir. Ebeveynler ve kardeşler de sosyal çevreden izole olma ve depresyon riski taşıyabilirler. Kas hastalıkları doktor grubunu her ziyaret ettiğinizde, doktorunuza neler yaptığınızı anlatmanız önemlidir ve eğer ziyaretten faydalanıyorsanız, doktorunuzdan tavsiye aldığınızdan emin olunuz.
- Psikoterapinin çeşitli alanlarına yardımcı olması amacıyla uygulanan ve iyi bilinen birçok tedavi yöntemi vardır. Bu yöntemler; ailenin, hasta çocuğun davranış ve çatışmalarıyla nasıl başa çıkması gerektiğini ve bu davranışlara verecekleri tepkiyi, ayrıca bireysel ve ailesel terapiyi içermektedir. Bu destekler sayesinde ailenin güçlenmesi ve DMD hastalığıyla başa çıkma sürecinde daha iyi destek sağlaması hedeflenmektedir.
PSİKOSOSYAL TEDAVİDE DEĞERLENDİRMELER
Yıllık psikososyal değerlendirmeniz, bilişsel ve dil gelişimi, duygusal uyumu, davranışsal uyumu, sosyal becerileri ve diğer tüm ilgi alanlarını kapsamalıdır. Aşağıdaki tabloda görülen müdahaleler ve değerlendirmeler tüm kliniklerde yapılmasa da, tavsiyeler psikososyal bakımınız için rehber niteliğinde olabilir.

BAKIM VE DESTEK YAKLAŞIMLARI
Nöromuskular bakım koordinatörü, doktorlardan oluşan tıbbi ekibin önemli bir üyesidir ve hastanın, davranışsal sağlık klinisyenlerine, sosyal hizmet uzmanlarına, danışmanlara ve palyatif bakım uzmanlarına sevklerini kolaylaştırabilir. Tıbbi ekibinizde nöromuskular bakım koordinatörü yoksa, acil durumlarda, randevu zamanınızın dışında sorularınızı ve endişelerinizi kime danışacağınızı sorun.
- Okul personelini DMD hastalığı ile ilgili bilgilendirmeniz önemlidir ve bu sayede hastalığın tanısıyla ilgili bilgi sahibi olurlar ve eğitimle, sosyal katılımla ve gelecekteki eğitim ve işle ilgili ihtiyacınız olan her konuya erişebilmeniz için yardımcı olurlar.
- Kişiye özel tedavi planı, sahip olabileceğiniz potansiyel öğrenme problemlerini ele almak, kaslarınız için zararlı olabilecek aktiviteleri değiştirmek (beden eğitimi), enerjinizi daha da azaltmak ya da yorgunluğunuzu arttırmak (öğle yemeğine giderken ve gelirken uzun mesafe yürümek), güvenliği bozmak (oyun parkı aktiviteleri) ve erişilebilirlik konularını ele almak için geliştirilebilir.
- Kendini savunabilme, özgürlük, karar alma sürecine dahil olma (özellikle tıbbi konularda), bakımını sağlayan (ailenin dışında) asistanlara alışma-onları tanıma, bağımsız olabilmek için önemli ve gerekli adımlardır. (Bknz 17. Bölüm)
- Sosyal ve öğrenme becerilerinin geliştirilmesi, yetişkin dönemde günlük hayata dahil olma ve iş bulabilme konusunda kolaylık sağlayacaktır.
- Ağrı tedavilerine ek olarak, palyatif bakım ekipleri, hastaya duygusal ve manevi destek sağlayabilir, gerektiğinde süreli bakım hizmetinin sağlanması için aileye destek olabilir, karar vermesi zor tıbbi kararları alırken tedavi hedeflerini açıklığa kavuşturmada yardımcı olabilir, hastayla tıbbi ekip arasındaki iletişimi sağlayabilir ve kayıp/yas ile ilgili konuları ele alabilmektedir.
PSİKOTERAPİ VE İLAÇ YAKLAŞIMLARI
Anksiyete ya da depresyon ile ilgili bir sorununuz varsa, reçeteli antidepresan kullanmanız faydalı olacaktır. Bu ilaçlar, uygun oldukları sağlık sorunları özellikle teşhis edildiğinde reçete edilebilir ve yakından takip edilebilir.
15- Cerrahi Değerlendirmeler
DMD ile ilgili (kas biyopsisi, eklem kontraktür ameliyatı, spinal cerrahi ya da gastrostomi), ya da DMD ile ilgili olmayan (akut cerrahi müdahaleler) cerrahi müdahale ve/veya genel anestezi gerektiren birçok durum olacaktır. Herhangi bir cerrahi müdahale durumunda, güvenliğiniz için ele alınması gereken duruma özgü birçok konu olacaktır.
Cerrahi müdahale, operasyona katılacak personelin olduğu hastanede yapılmalıdır ve tıbbi ekibin müdahale sonrası bakım için DMD hakkında bilgisi olmalı ve her şeyin yolunda gittiğinden emin olmak için beraber çalışmaya istekli olmalıdır. Steroidlerin (kortizon) stres dozları dikkate alınmalıdır. Stres dozu için rehbere PJ Nicholoff Steroid Protokolü’nden ulaşabilirsiniz. (www.parentprojectmd.org/PJ)
DMD hastalarının tümü rabdomiyoliz riski taşımaktadır. Rabdomiyoliz, yoğun kas yıkımlarında meydana gelmektedir. Bu tür kas yıkımları, kan dolaşımına miyoglobin ve potasyum akışına neden olur. Miyoglobin, böbrekler için tehlikelidir ve böbrek yetmezliğine neden olur. Potasyum ise kalp için tehlikelidir. Rabdomiyoliz riskinden dolayı, özellikle anestezi alırken dikkat edilmelidir.
- Süksinilkolin, rabdomiyolize neden olur ve kesinlikle kullanılmamalıdır.
- Rabdomiyoliz riskini arttıracağı için inhalasyon (solunum yolu ile verilen) anestezisinden kaçınınız.
- Damar yolundan verilen (IV anestezik ajanlar- intravenöz) anestezi ajanları genellikle güvenlidir.
- Duchenne’li hastalarda anestezi ajanlarını kullanırken dikkatli olunmalıdır.
- Güvenli ve zararlı olan anestezi ajanlarının listesine PPMD internet sitesinden ulaşabilirsiniz. (www.parentprojectmd.org/Surgery)
- Oksijenin dikkatli alınması gerektiğini tıbbi ekibinize hatırlatınız. (Bölüm 11'e bakınız)
- Optiyatların (uyuşturucu ilaçlar), diğer sakinleştirici ilaçların ve kas gevşeticilerin kullanımında dikkatli olunmalıdır. Bu tür ilaçlar, solunum hızı ve derinliğini etkileyerek, solunumu daha sığ ve yavaş hale getirebilir.
Duchenne Kas Hastalığının Cerrahi Değerlendirmelerinde Dikkat Edilecek Hususlar
1- Kalp Sağlığı ve Bakımı
- Tüm cerrahi işlemlerden önce bir kardiyologdan danışılmalıdır.
- Anestezistler, DMD'li hastaların cerrahi sırasında kalp yetmezliği riski altında olduklarını bilmelidirler.
- Büyük cerrahi işlemler için prosedürler:
- DMD'li hastalar, büyük prosedürler esnasında özellikle kardiyak olay yaşama riski taşırlar.
- Ekokardiyogram ve elektrokardiyogram, cerrahi işlem planlanan yere yakın yerlerde yapılmalıdır.
- Küçük cerrahi işlemler için prosedürler:
- Normal kalp fonksiyonu olan hastalarda son kardiyoloji değerlendirmesi bir yıldan daha uzun süre önce yapıldıysa yeniden yapılması önerilmektedir.
2- Solunum Sağlığı ve Bakımı
- Ameliyat öncesi ve sonrası destekli öksürük (assisted cough) teknikleri hakkında eğitim almak önemlidir.
- Öksürme gücü maksimum değeri (PCF) 270 L/dak’dan düşük olan veya maksimum nefes verme (ekspiratuar) basıncı 0 cmH2O’dan küçük olan hastalar için destekli öksürük tekniklerinin bilinmesi gereklidir.
- Ameliyat öncesi ve sonrasında non-invaziv ventilasyon (vücut dışından mekanik araçlarla solunum takviyesi) kullanımı hakkında eğitim almak önemlidir.
- Tahmin edilen FVC değeri %30'dan düşük olan kişilerde non-invaziv ventilasyon gereklidir.
- Tahmin edilen FVC değeri %50'den daha düşük olan kişilerde non-invaziv ventilasyon kuvvetle önerilir.
- Non-invaziv ventilasyonla beraber yapılmayan, tek başına ekstübasyonla ilave oksijen uygulamasından kaçınılmalıdır.
- Spirometre ile derin nefes alma egzersizi, solunum kaslarında zayıflık olan hastalarda potansiyel olarak etkisizdir, bu yüzden bahsedilmemiştir ve tercih edilebilecek başka alternatifler bulunmaktadır.
3- Anestezi
- Tamamen Damar yolundan (intravenöz) anestezi şiddetle tavsiye edilir.
- Süksinilkolin klorür (Suksametonyum klorür) gibi depolarizan kas gevşeticiler, ölümcül tepkilere yol açtığı için kesinlikle kullanılmamalıdır.
- DMD'li hastalar, inhalasyon anestezisi ile ya da aleksamehonium klorür verildiğinde rabdomiyoliz riski altındadır.
- Rabdomiyoliz komplikasyonları sıklıkla malign hipertermiyle karıştırılır.
16- Acil Bakım Konuları
Herhangi bir acil durumda hastaneye gitmek durumunda kalırsanız, dikkat edilmesi gereken birçok faktör vardır.
- Hastaneye gitmeden önce, bakım ekibiniz ya da kas hastalıkları doktorunuz hastaneyi aramalıdır. Bu sayede hastane personeli sizi uygun bir şekilde hastaneye alıp bakımınızı yapacaktır.
- Acil servise gitmeniz halinde, kas hastalıkları doktorunuzu ya da kas hastalıkları uzman ekibinizi aradığınızdan emin olunuz.
- DMD tanınız, kullandığınız ilaçlar, solunum ve kardiyak komplikasyon durumunuz ve temel sağlık ekibiniz, hastanenin kabul bölümüne açıkça bildirilmelidir.
- Birçok sağlık çalışanı DMD hastalığının potansiyel tedavi yöntemlerini bilmediği için, mevcut yaşam beklentisi ve beklenen yaşam kalitesi de sağlık çalışanlarına anlatılmalıdır.
ACİL DURUM BİLGİLERİ
Acil durum kartınızı her zaman yanınızda taşımalı ve kas hastalıkları uzmanınız tarafından hazırlanmış aşağıdaki tıbbi bilgilere ulaşmalısınız.
Acil durum kartınızda yer alması gereken bilgiler şunlardır:
- DMD tanınıza ait rapor
- Kullandığınız ilaçların listesi ve dozları
- En son yapılmış akciğer ve kalp fonksiyonlarını içeren raporlar
- Tekrarlayan tıbbi sorunlarınızın geçmiş öyküleri (örneğin, pnömoni (zatürre), kalp yetmezliği, böbrek taşı, gastroparezi (gecikmiş mide boşalması) gibi)
- İlk değerlendirme ve tedavi ile ilgili kısa bir bilgi (örneğin, hastalığın başlama dönemi, tedavi süreci)
Bu bilgiler acil durumda sağlık çalışanlarına ve hastaneye başvurduğunuzda size uygun bakım sağlamaları için önemlidir. Bu nedenle, acil durum kartınızı her zaman yanınızda taşımalı ve içeriğinin güncel olduğundan emin olmalısınız.
Acil durumda yapılması gerekenlerle ilgili bilgilere, PPMD telefon uygulamasından ve diğer ülkelerdeki yerel savunma grupları aracılığıyla da erişebilirsiniz. Bu kaynaklar, size ve ailenize acil durumlarla başa çıkma konusunda önemli bilgiler sağlayacaktır. Ayrıca, acil durum kartınızda yer alan bilgilerin güncelliğini koruduğundan emin olmalı ve her zaman yanınızda taşımalısınız. Bu sayede sağlık çalışanları ve hastanede size uygun bakım sağlamak için gerekli bilgilere kolayca erişebilirler.
ACİL BAKIMLA İLGİLİ ÖNEMLİ BİLGİLER
- Doktor, hemşire ve hastane yönetimiyle konuşurken yanınızda acil durum kartınızı getirin, ya da PPMD uygulamasını telefonunuza indirin ya da kendi ülkenizdeki telefon uygulamanızı kullanın.
- Tedavinizle ilgili konuşmak için ilk değerlendirmenizden sonra kas hastalıkları uzmanınızı arayın. Steroid (kortizon) kullanıyorsanız, acil servis personeline bildirin.
- FVC, ECG, LVEF sonuçlarını da içeren en son yaptırdığınız kalp ve akciğer test sonuçlarını mümkünse yanınızda getirin.
- Öksürük destek cihazı ya da solunum cihazı (Bİ-PAP gibi) kullanıyorsanız, hastaneye gelirken yanınızda getirin.
- Oksijen seviyeniz düşerse, hastane personeli solunum desteği (ventilatör) olmadan oksijen verirken dikkatli olunmalıdır. Bu durum nefes alma isteğinin/refleksinin ortadan kalkmasına neden olabilir.
- Kırık bir kemiğiniz varsa, hastane personeline kas hastalıkları uzmanınız ya da fizik tedavi uzmanınız ile konuşmaları için ısrar edin. Yağ embolisi sendromunun belirtilerini ve semptomlarını kontrol edin. (Bkz. Bölüm 9)
STEROİDLER (KORTİZONLAR)
Kronik günlük steroid kullanımı, acil servis personeline açıkça belirtilmelidir. Acil servis personeline, ne kadar zamandır günlük steroid kullandığınızı ve almayı unuttuğunuz bir doz varsa bildirin. Şu an kullanmasanız dahi geçmişte kullanmış olduğunuz steroidlerle ilgili acil servis personelini bilgilendirin.
Önemli olabilecek diğer bilgiler:
- Steroidler vücudun strese tepkisini azaltabilir. Bu nedenle acil serviste ekstra stres steroid dozları kullanımı gerekebilir.
- Steroidler mide ülseri riskini arttırabileceğinden, acil servis personeli tarafından göz önünde bulundurulmalıdır.
- Acil servis personeli tarafından dikkat edilmesi gereken diğer bir durum ise, steroidlerle ilişkili diğer komplikasyonların nadiren de olsa akut olarak ortaya çıkabilmesi durumudur.
KALP FONKSİYONLARI
- Son yaptırdığınız kalp fonksiyon testleri yardımcı olabilir. (ECG, EKO ya da MRI sonuçları) Mümkünse yanınızda getirin.
- Her yaştaki DMD hastaları için ECG testinin tipik olarak anormal olduğunu acil durum personeline hatırlatın ve mümkünse ECG testinin bir kopyasını yanınızda bulundurun.
- Akut hastalık sırasında, kalp hızınız ve ritminizle ilgili bir sorun olmadığından emin olmak için düzenli olarak kardiyak izleme gerekebilir.
SOLUNUM FONKSİYONLARI
- Son yaptırdığınız solunum fonksiyon testleri yardımcı olabilir (örneğin; zorlu vital kapasite (FVC)). Mümkünse yanınızda getirin.
- Hastanede sizin için kullanılmak üzere ekipman/cihaz olmaması durumunu göz önünde bulundurarak hastaneye gelirken kullandığınız ekipmanları/cihazları yanınızda getirmeniz çok önemlidir. Acil servis personeline bakımınızı sağlaması amacıyla ekipmanınızı/cihazınızı kullanması konusunda ısrar edin.
- Evde solunum cihazı (ventilatör) kullanıyorsanız, hastanenin solunum bakım ekibi en kısa sürede dahil edilmelidir.
- Optiyatların (uyuşturucu ilaçlar), diğer sakinleştirici ilaçların ve kas gevşeticilerin kullanımında dikkatli olunmalıdır. Bu tür ilaçların, solunumu yavaşlatarak solunum hızı ve derinliğini etkilediğini unutmayın. (Bknz. Bölüm 15)
- Eğer anestezi gerekiyorsa, IV anestezi (intravenöz) kullanılmalı ve inhale anestezi yapılmamalıdır. Suksinilkolin, Duchenne hastalarında kesinlikle kontrendikedir (ters etkili) ve kullanılmamalıdır. (Bknz. Bölüm 15)
Hasta olduğunuzda solunum ve öksürük kasları daha da zayıflar ve komplikasyon riski önemli ölçüde artar. Bu nedenle eğer solunum kaslarınız oldukça zayıfsa;
- Göğüs enfeksiyonları için antibiyotikler gerekebilir.
- Non-invaziv ventilatör ile sağlanan solunum desteğine ihtiyaç duyulabilir ya da her zamankinden daha fazla ihtiyaç duyulabilir.
- Eğer oksijen ihtiyacı varsa, dikkatli kullanınız.
- Uyanık haldeyken, sık yardımlı öksürük sağlanması için, gerektiği şekilde kesilerek noninvaziv ventilasyonun sürekli kullanımı, acil serviste solunum hastalıkları için standart bir yaklaşım olmalıdır.
OKSİJEN KULLANIMI - DİKKAT !
- Hepimiz oksijen alıp, karbondioksit veriyoruz.
- Solunum fonksiyonlarınızda azalma varsa, dışardan oksijen vermek nefes almayı güçleştirebilir ve karbondioksit seviyesini yükseltebilir (bu duruma CO2 retansiyonu ya da solunumsal asidoz denir). Bu durum hayati derecede tehlikeli olabilir. Bu nedenle dışarıdan oksijen desteği sağlarken çok dikkat edilmeli ve CO2 seviyesi sürekli takip edilmelidir.
- Kandaki oksijen doygunluğu %95'in altına düştüğünde, kandaki CO2 seviyesi kontrol edilmelidir (parmak nabız oksimetresi ile ölçülür). Eğer kandaki CO2 düzeyi yükselirse, manuel ya da mekanik destekli öksürük cihazı ve non-invaziv solunum desteği gerekebilir.
- Oksijen gerekliliği durumunda, non-invaziv ventilasyon (iki seviyeli pozitif basınç ventilasyonu) ile verilmelidir ve kan CO2 oranı dikkatlice takip edilmelidir.
KEMİK KIRILMALARI
DMD hastaları kemik kırılmaları açısından risk taşırlar. Bacak kemiği kırıkları, zaten yürümekte zorlanan hastalar için tekrar yürümeyi daha da zorlaştırır. Bu tür durumlarda kas hastalıkları ekibinize özellikle fizik tedavi uzmanınıza haber vermelisiniz ve eğer bir kırığınız varsa doktorlarınız gerektiğinde cerrahlarla görüşecektir.
- Yürüyen bir hasta için kırık bacağı alçıya almak yerine cerrahi müdahale daha iyi bir seçenek olacaktır.
- Hastanın mümkün olan en kısa sürede tekrar ayağa kalkabilmesi için fizyoterapistten yardım almak son derece önemlidir.
- Eğer omurga kemiklerinden biri kırılmışsa ve sırtta ağrı varsa, doğru tedavi için bir ortopediste ve endokrinoloji uzmanına danışmalısınız. (Bknz. Bölüm 9)
Yağ embolisi sendromu (FES) DMD hastaları için bir risk oluşturur ve acil bir durumu ifade eder. Yağ embolisinden şüphelendiğinizde derhal acil servis personeline bildiriniz. Yağ embolisi sendromunun belirtileri şunlardır:
- Nefes darlığı
- Hızlı ve sığ solunum
- Nefes almada güçlük
- Kendi gibi davranamam
- Göğüs ağrısı
- Hızlı kalp atışı
- Şişmiş ve ağrılı eklem bölgeleri
- Kafa karışıklığı veya bilinç bulanıklığı
- Deride morluklar ve peteşi denilen küçük kanamalar
17- Bakım Sürecine Geçiş
Daha fazla bağımsızlığa (kendi başına yetebilme) hazırlanırken, sağlık ve bakım ihtiyaçları göz önünde bulundurulmalıdır. Tipik olarak, istenen bağımsızlık seviyesine ulaşabilmek için dikkatli bir şekilde sürekli planlama yapmak gereklidir.
BAKIM SÜRECİNİ PLANLAMA ZAMANI
Erken çocukluk döneminden başlayarak, bakım sürecini sağlayıcılar, eğitimciler ve aileniz sizi gelecekteki planlarınıza ve sağlık hizmetlerine hazırlamaya başlamalıdır. Birçok durumda, yetişkinlik döneminde tıbbi servis sağlayıcılarınızdan bir kısmına ya da hepsine geçiş yapabilirsiniz. Siz ve aileniz, 12 yaşınıza kadar (pediatrikten yetişkin nöromuskuler bakım sürecine geçiş) sağlık bakım geçişinizle ilgili planınızı yapmaya başlamalı ve en azından 13-14 yaşına kadar olan tedavi planlarınızı yapmanız gerekmektedir.
- Tıbbi planınız; hangi hizmetlerin sunulması gerektiği, kimlerin hizmet vereceği ve nasıl finanse edileceği konularını içermelidir.
- Geçiş planınız; istek, ihtiyaç ve sizin ve ailenizin önem verdiği değerleri içermelidir.
- Planınız şu dört alanda önemli olduğunu düşündüğünüz sonuçları içermelidir. Bunlar;
- İş edinme/eğitim (ne olmak istediğiniz)
- Bağımsız yaşam (en çok kiminle ve nerede yaşamak istiyorsunuz)
- Sağlığınız (kişisel önceliklerinize dayanarak)
- Sosyal çevre (çevrenizde arkadaşlarınız ile nasıl aktif kalacağınız)
- Uzun vadeli olacak şekilde bir ödeme planı yapılmalıdır.
- 18 yaş ve üstü hastalar için yasal planlama da yapılmalıdır. Yasal planlama ülkeden ülkeye değişkenlik gösterse de Amerika’da hastanın yerine yasal kararları alabilecek yasal vasilik ya da vasilik ve hastanın yerine (eğer hasta karar verebilecek durumda değilse) tıbbi kararları alabilecek avukatı içeren yasal düzenleme mevcuttur.
BAKIM KOORDİNASYONU
Bakım koordinatörü veya sosyal hizmetler uzmanı, DMD ile ilgili sağlık ve bakım hizmetleri hakkında aklınıza takılan tüm sorular için kaynak görevi görebilir. Bakım koordinatörleri; kas hastalıkları uzman ekibiniz, temel bakım sağlayıcınız, aileniz ve toplum arasında iletişim kurmanıza yardımcı olacaktır. Ayrıca sağlık ihtiyaçlarınızı karşılamaya ve bu ihtiyaçlarınızı karşılamak için kaynaklara erişmenize yardımcı olacaklardır.
Çoğunlukla da bakım koordinatörleri, kaynaklara ve gerekli ekipmanlara ulaşmanızı sağlayarak fayda görmenizi destekleyebilir. Bakım koordinatörleri ve sosyal hizmetler desteği alınmaz ise, bakımınız eksik kalacak, herhangi bir tavsiye alamayacak ve ihtiyaçlarınızı karşılayamayacak durumda olabilirsiniz.
SAĞLIK BAKIMI
Geçiş planlaması, ileri yaşlarda alınacak yetişkin bakım desteğine kadar pediatri uzmanları ile sağlanan bakım sürekliliğini içermelidir. Geçiş koordinatörü, sağlık bakımınız için kişisel yönetiminizi/tedavinizi kolaylaştırmaya, hastaya uygun yetişkin tedavi sağlayıcılara yönlendirmeye, tıbbi raporların aktarıldığından emin olmanıza yardımcı olacaktır.
- Erken yaşlardan itibaren sağlığınız ile ilgili konularda fikir yürütmeniz ve 14 yaşınıza geldiğinizde doktorunuz ile birebir görüşmeniz konusunda teşvik edilmelisiniz.
- Bakım ve ihtiyaçlarınız konusunda kendinizi savunmak için ilgi ve yetenek göstermeye başladığınızda, aile merkezli pediatri kliniğinden hasta merkezli yetişkin etkileşimine geçmek için hazırsınız demektir.
- Ergenlik ve yetişkinlik yıllarında hassas konular daha sık olur ve rahatsızlık, endişe, başa çıkma ve kayıpları içerebilir. Bu durumlarda profesyonellerden yardım almanız önerilmektedir. Bu konuları kas hastalıkları uzman ekibiniz ile açıkça konuşmanız, onların, sizin ihtiyaç duyduğunuz ek destek ve ilaçlara erişebilmeniz açısından sizinle daha rahat iletişime geçmelerini sağlayacaktır.
- Kişisel değerlerinizi ve sağlığınız ile ilgili tercihlerinizi kas hastalıkları uzman ekibinize bildirmeniz önemlidir. Yetişkinliğinizde, ciddi tıbbi bakım seçimlerini önemsemeye başladığınızda, aileniz ve tıbbi bakım sağlayıcılarınız ileri düzeyde bakım planlaması yapmanıza yardımcı olurlar.
EĞİTİM, İŞE BAŞLAMA, MESLEK EDİNME
Lise eğitimi sonrası eğitim ve iş planlaması detaylı bir özen gerektirir. Okul personeli, mesleki danışmanlık servisleri, resmi geçiş klinikleri hastaya ek rehberlik sunabilir. Lise sonrası eğitimini herkes tercih etmeyebilir. Sizin için anlamlı ve ödüllendirici günlük aktivite programları yaratmak için özel yetenek ve güçleriniz belirlenmelidir.
- 13 yaşından itibaren yılda en az 1 kez olacak şekilde eğitim planlama toplantıları yapılmalıdır. İhtiyaç ve amacınıza yönelik kişisel güçlü taraflarınız ve ilgi alanlarınız değerlendirilmelidir.
- Tıbbi ihtiyaçlarınızı dengeleyecek bir eğitim planı oluşturmak ve okul devamlılığı, akademik standart ve çalışma taleplerini içeren pratik konularla ilgilenmek önemlidir.
- Ulaşım metotlarının yanı sıra ihtiyaç duyacağınız gerekli ekipman ve teknolojiye erişim için kaynakların belirlenmesi önemlidir.
- Nasıl bir kapasiteye sahip olursanız olun, üretken, ödüllendirici ve anlamlı bir yaşama liderlik etmenizi sağlamak çok önemlidir.
GÜNLÜK YAŞAMSAL FAALİYETLERE DESTEK VE EV SAHİPLİĞİ
Bağımsız yaşamayı düşünüyorsanız, dikkat etmeniz gereken bazı durumlar olabilir.
- Yaşam alanınız, bir aile yanında yaşamayı, akademik çalışmalar sırasında kampüste yaşamayı, bir grupla aynı evde yaşamayı ya da organize edilmiş bir tesiste yaşamayı, ya da oda arkadaşıyla beraber ya da oda arkadaşı olmaksızın bir evde ya da dairede yaşamayı içeren seçeneklerden oluşabilir.
- Erişilebilirlik için evde değişiklikler ve konaklamalar gerekebilir. (bunun için uzmanlara danışınız. Yasa ve hakları, finansal kaynakları ve yardımcı teknoloji seçeneklerini öğreniniz.)
- Kişisel bakımınız ve günlük yaşamsal aktiviteleriniz için desteğe ihtiyacınız olabilir. (Bu noktada, hasta bakım görevlileri ya da aile hizmet sağlayıcıları, hizmet sağlayıcıların erişilebilirliği, finansal kaynaklar, bakım sağlayıcılarının eğitim ve yönetimi önemli konulardır.)
ULAŞIM
Ulaşım; sizin bireysel olarak hareketinizi/bağımsızlığınızı, eğitim ve iş fırsatlarınızı ve de sosyal aktivitelere katılımınızı etkileyen bir faktördür. Güvenli bir şekilde ulaşımınızı sağlayabilmeniz için kas hastalıkları uzman ekibinizin sizinle tartışması gereken konular:
- Araca uygulanan gerekli değişimler (modifikasyon) sayesinde bağımsız olarak araba sürebilme
- Aile arabasına da gerekli değişimlerin (modifikasyon) uygulanması
- Toplu taşıma
KİŞİSEL İLİŞKİLER
- Sosyal bağlantılar, sağlık, esenlik ve yaşam kalitesi için kritik öneme sahiptir.
- Bazen kişisel olarak iletişim kurmak ve sosyal katılım sağlamak kolay olmayabilir. Bu gibi durumlarda sosyal bağlantıları güçlendirmek adına ekstra olarak daha fazla çaba gerekebilir. Yetişkin ve ergen DMD hastaları için birçok sosyal grup mevcuttur. Bu gruplara katılmak için sivil toplum örgütleriyle/savunucu gruplarla iletişime geçilebilir. Ayrıca sosyal hizmetler uzmanınızda da bu tür sosyal grupların listesi olacaktır.
- Bazı DMD hastaları için, yakın arkadaşlık, buluşma ve cinsellik gibi konular yüksek önceliği olan konular arasındadır. Bu tür konuları ve hatta evliliği güvendiğiniz bir arkadaşınız ya da bir aile üyeniz ile tartışmaya/konuşmaya başlamayı deneyebilirsiniz. Onlar aynı zamanda size sosyal ilişkiler kurmanın ve sosyal aktivitelere katılmanın zorluklarını da anlatacaklardır. Bu konuda ayrıca kas hastalıkları uzman ekibinizden de yardım alabilirsiniz.
- Rutin kontrol ve uzmanlık randevularınız esnasında, kas hastalıkları uzman ekibinizden güvendiğiniz birine, mastürbasyon, cinsellik, çocuk sahibi olma ve diğer özel konularla ilgili merak ettiklerinizi sorabilirsiniz. Uygun olduğunda, partnerinizle beraber rehberlik açısından evlilik ve ilişki terapistine danışmak yardımcı olabilir.

18- Sonuç
- www.mda.org
- www.parentprojectmd.org
- www.treat-nmd.org
- www.worldduchenne.org
- Birnkrant DJ, Bushby K, Bann CM, ve diğerleri. Duchenne kas distrofisinin tanı ve yönetimi, kısım 1: Tanı ve nöromüsküler, rehabilitasyon, endokrin, gastrointestinal ve beslenme yönetimi. Lancet Neurol. 2018; 17 (3): 251-267. doi:10.1016/S1474-4422(18)30024-3
- Birnkrant DJ, Bushby K, Bann CM, ve diğerleri. Duchenne kas distrofisinin tanı ve yönetimi, kısım 2: Solunum, kalp, kemik sağlığı ve ortopedik yönetim. Lancet Neurol. 2018; 17 (4): 347-361. doi:10.1016/S1474-4422(18)30025-5
- Birnkrant DJ, Bushby K, Bann CM, ve diğerleri. Duchenne kas distrofisinin tanı ve yönetimi, kısım 3: Birinci basamak sağlık hizmetleri, acil yönetim, psikososyal bakım ve yaşam boyu bakım geçişleri. Lancet Neurol. Şubat 2018. doi:10.1016/S1474-4422(18)30026-7
